Забрюшинные опухоли
Эпидемиология
забрюшинная опухоль, этидемиологияЗабрюшинная опухоль встречается у людей любого возраста, но, как правило, такие заболевания встречаются у людей в возрасте от 40 до 60 лет. При этом у мужчин забрюшинная опухоль диагностируется реже, чем у женщин.
Самыми сложными в лечении являются опухоли, поражающие несколько органов. Однако такие заболевания встречаются крайне редко. Пространство малого таза содержит большое количество эмбриогенетично-разнообразные ткани. Именно это и способствует развитию различных форм злокачественных опухолей.
Значительно реже возникают злокачественные опухоли, которые не связаны с органами. Как правило, такие образования причисляются к разным видам сарком. Такой вид новообразований диагностируется на том этапе, когда опухоль начинает воздействовать на органы: прямую кишку, урогенитальные органы, кости и сосуды.
Симптомы опухолей малого таза
Симптомы опухолей малого таза Различные симптомы возникают при появлении и развитии рака слепой кишки и его расположении в ректосигмоидальной части. Проявление симптомов зависит от размеров образования, наличия таких осложнений, как кровотечение, непроходимость кишечника, прободение. Наиболее характерным симптомом считается анемия, вызванная кровотечением из опухоли. Кроме этого, человек с раком слепой кишки может чувствовать частое головокружение, общую слабость. Отмечается бледность и тахикардия. В более сложных ситуациях отмечаются ноющие непрекращающиеся боли справа внизу живота.
Ранние симптомы рака слепой кишки: отсутствие аппетита, снижение массы тела, пищеварительное расстройство. При существенном снижении веса можно говорить о прогрессивном развитии злокачественного образования.
Забрюшинная опухоль сигмовидной кишки характеризуется появлением непроходимости кишечника. У большинства пациентов отмечается изменение консистенции кала, в нем могут наблюдаться сгустки крови и слизи.
Если злокачественное образование возникло в прямой кишке, то симптомы очень незаметные для человека. Среди ранних проявлений болезни можно ответить чувство неполного выхода каловых масс из кишечника. Бывает возникновение кровотечения. Пациенты могут указывать на тянущие и схватывающие боли внизу живота. Как правило, такие боли не сильные.
Причины возникновения опухолей в малом тазу
Причины возникновения опухолей в малом тазуВиды опухолевых новообразований могут изменяться в зависимости от возраста мужчины или женщины. У девочек в первые недели жизни наблюдается влияние плацентарных эстрогенов от матери. В этом состоянии они могут стать причиной возникновения кист на яичниках. В возрасте полового созревания опухоль малого таза у женщин может возникать из-за застоя крови в менструальный период, если наблюдается заращивание девственной плевы. Из-за этого могут образовываться злокачественные образования в матке и яичниках.
В возрасте от 18 лет у женщин может наблюдаться расширение матки в период беременности и при наличии миомы. Опухоль малого таза у женщин может возникать в области яичников, если наблюдается патологическая беременность. Кроме того рак может возникнуть в фаллопиевых трубах вследствие частых воспалительных процессов.
Опухоль малого таза у женщин возникает чаще всего в период завершения репродуктивной функции.
Опухоль малого таза у мужчин может возникать в виде заболеваний предстательной железы. Рак предстательной железы считается самым часто встречающимся злокачественным новообразованием у лиц мужского пола.
Диагностирование раковых опухолей малого таза
Диагностирование раковых опухолей малого таза У женщин и мужчин забрюшинная опухоль проявляет себя одинаковыми симптомами. Как правило, это боли в нижней части живота, запоры, обнаружение крови в кале. У некоторых больных обнаруживается анемия, связанная с внутрибрюшным кровотечением.
Опухоль малого таза у женщин, возникающая в матке, проявляет себя в виде кровотечения из внутренних половых органов, боли в тазовых органах, реже характерно возникновение эктопической беременности и трофобластической болезни.
При таком заболевании, как эндометриоз, возникают боли в период менструации. У молодых девушек с ранним началом менструального цикла может быть диагностировано гормонопродуцирующая опухоль яичников. У девушек с запоздалым началом менструального цикла возможно развитие маскулинизирующих новообразований яичников. В период окончания менструации у лиц женского пола с наличием менометрорагии может начать развиваться злокачественная опухоль малого таза у женщин.
Способы исследования больных
Если опухоль малого таза у женщин не выявлена при клиническом осмотре, то назначаются специальные способы обследования. Такое же обследование назначают, если опухоль малого таза у мужчин не обнаружена при общем осмотре. Обследования назначаются при наличии симптомов.
Первоначальным методом исследования назначают УЗИ. Если ультразвуковое исследование не дало полной картины ситуации, то можно применить МРТ и КТ для выявления злокачественных новообразований. При выполнении МРТ забрюшинная опухоль даже небольших размеров будет обнаружена.
Если выявлена забрюшинная опухоль плотного состава, нестандартной формы с содержанием вкраплений, очень важно сделать исследования ткани на раковые клетки. Опухоль малого таза у женщин, а именно злокачественные образования в яичниках, диагностируются онкомаркерами.
Лечение
Лечение Забрюшинная опухоль, возникшая в тканях малого таза, может быть вылечена только с помощью хирургического вмешательства. Если опухоль малого таза у мужчин задействовала несколько органов, то оперативное вмешательство является крайне сложным. К сожалению, проводить вмешательство такой сложности не под силу многим врачам, и даже опытные доктора отказываются проводить операции. Такое вмешательство может повлечь частичное или полное отсечение мочевого пузыря, прямой кишки и репродуктивных органов у женщин. Если опухоль малого таза у мужчин и женщин поразила кости и крупные сосуды, то заболевание считается неизлечимым.
Опухоль малого таза у мужчин и женщин, поражающая толстый кишечник, лечится путем отсечения больной части кишки. Способ отсечения зависит от местоположения начального образования и наличия метастаз. Перед назначением операции внимательно обследуют органы брюшной полости. Размер вырезаемой части кишки зависит от размера опухоли. Если забрюшинная опухоль исходит из слепой или сигмовидной кишки, то требуется удаление больной части кишки с оставлением и соединением здоровых частей.
Опухоль малого таза у мужчин в сигмовидной кишке требует отсечение самой сигмовидной кишки, нижней части ободочной, сосудов.
Заключение
Любая забрюшинная опухоль требует проведения определенного количества капельниц химиотерапии. Даже после того, как забрюшинная опухоль была удалена, лечение химиотерапией продолжается необходимое количество времени.
Каждому следует помнить, что при появлении ранних симптомов, рекомендуется незамедлительное обращение к врачу. При раннем диагностировании заболевания, забрюшинная опухоль может быть абсолютно вылечена без серьезного хирургического вмешательства.
Не забывайте, что забрюшинная опухоль хоть и серьезное заболевание, но поддается лечению, поэтому не следует затягивать поход к онкологу. При этом забрюшинная опухоль довольно просто диагностируется при помощи УЗИ, МРТ и КТ.
Увеличение паховых лимфоузлов
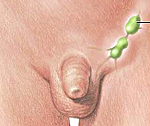
Увеличение паховых лимфоузлов (паховая лимфаденопатия) — это разрастание лимфоидной ткани в паху с формированием пальпируемых узлов более 1 см в диаметре. Симптом возникает при различных мочеполовых инфекциях, воспалительных заболеваниях половых органов, злокачественных новообразованиях. Для уточнения причины паховой лимфаденопатии проводят ультразвуковое исследование и биопсию лимфоузлов, лабораторные анализы. С целью уменьшения болезненных ощущений назначают анальгетики, противовоспалительные препараты.
- Причины увеличения паховых лимфоузлов
- Инфекции мочеполовой системы
Причины увеличения паховых лимфоузлов
Инфекции мочеполовой системы
Лимфаденопатия при инфекционных заболеваниях обусловлена повышенной стимуляцией паховых узлов, усиленной дифференцировкой лимфоцитов. Увеличение лимфоузлов определяется в начале болезни как реактивная реакция. Иногда больные сами выявляют «шишки» или узлы в паху, болезненные при пальпации. Лимфоидные образования имеют эластическую консистенцию, не спаяны между собой и не прикреплены к коже. Над лимфоузлами определяется покраснение кожи, повышение местной температуры. Чаще всего лимфаденопатию вызывают:
- Генитальный герпес. Увеличение паховых лимфатических образований происходит на фоне повышения температуры, общего недомогания. При значительной гиперплазии ткани лимфоузла пациенты самостоятельно прощупывают уплотнения, расположенные в верхнебоковых отделах лобковой зоны. Затем на коже промежности появляются множественные мелкие пузырьки с прозрачным содержимым, лопающиеся с образованием эрозий.
- Первичный сифилис. При этом заболевании наблюдается одностороннее увеличение лимфоидного образования, которое может достигать размеров грецкого ореха. Узел безболезненный при пальпации, иногда обнаруживается плотный тяж, идущий от лимфоузла, который представляет собой воспаленный лимфатический сосуд. За пару недель до лимфаденопатии на коже половых органов возникает красная мясистая эрозия — шанкр.
- Хламидиоз. Двустороннюю паховую лимфаденопатию при инфицировании хламидиями чаще диагностируют у мужчин, поскольку у них инфекция нередко протекает в острой форме. Увеличенные лимфатические узлы чувствительны при пальпации, кожа над ними, как правило, не изменена. Симптом сопровождается болями внизу живота и слизисто-гнойными выделениями из уретры. У женщин возможно незначительное увеличение лимфоузлов без других проявлений.
- Гонорея. Повышенная антигенная стимуляция обусловливает усиленную дифференцировку лимфоцитов и возрастание объема лимфоидных образований в паху. Поражение лимфоузлов чаще двустороннее, образования чувствительны при прощупывании, над ними определяется незначительная гиперемия кожи. При гонорее у мужчин лимфаденопатия сочетается с дизурическими расстройствами, гнойными уретральными выделениями по утрам.
- Уреаплазмоз и микоплазмоз. Умеренное увеличение лимфатических узлов без признаков местного воспаления возможно как у мужчин, так и у женщин, но острое течение с выраженными клиническими симптомами более характерно для лиц мужского пола. На фоне паховой лимфаденопатии ощущаются боли и рези при мочеиспускании, отмечаются слизисто-гнойные выделения из уретры. При интенсивном воспалении кожа над лимфоузлами заметно краснеет.
Болезни женской половой системы
Высокая частота воспалительных процессов у женщин обусловлена анатомическими особенностями половых органов, близостью входа во влагалище и уретру, что способствует распространению патогенных микроорганизмов. Обострение воспаления провоцируется переохлаждением, стрессами, несоблюдением личной гигиены. Увеличение паховых лимфоузлов происходит как реакция лимфоидной ткани на воспалительный процесс, в результате чего усиливается продукция зрелых Т- и В-лимфоцитов в антигензависимых зонах фолликулов. Паховую лимфаденопатию у женщин вызывают:
- Вульвит. Острый вариант воспаления проявляется увеличением лимфоузлов, зудом и жжением в промежности, умеренными болями при мочеиспускании. Лимфаденопатия развивается за несколько дней до остальных симптомов вульвита, лимфоидные образования безболезненны, поэтому многие женщины не замечают этот симптом вовремя. Затем краснеют и отекают наружные половые губы, из влагалища выделяется вязкая слизь или гной.
- Абсцесс бартолиновой железы. При массивном гнойном воспалении наблюдается значительное увеличение пахового лимфатического узла на стороне поражения. При самостоятельном обследовании женщина может пропальпировать крупную болезненную «шишку». Типичный признак заболевания — появление в области половых губ образования диаметром несколько сантиметров, при ощупывании которого беспокоят резкие боли в промежности.
- Кольпит. Увеличение лимфоузлов при воспалении влагалища сочетается с субфебрильной температурой тела, дискомфортом в промежности. Для паховой лимфаденопатии при кольпите характерно двустороннее поражение, небольшой размер образований и слабо выраженные болевые ощущения при их пальпации. Женщины отмечают дизурические явления, умеренные боли внизу живота с иррадиацией в пах, затем присоединяются выделения из влагалища.
Заболевания мужских половых органов
Воспалительные процессы половой системы встречаются у мужчин разных возрастов и имеют большое значение, поскольку без лечения вызывают тяжелые осложнения, нарушают качество интимной жизни. Паховая лимфаденопатия является типичным симптомом андрологической патологии, регионарные лимфоузлы увеличиваются вследствие антигенной стимуляции паракортикальных и фолликулярных зон. Гиперплазия паховых узлов встречается при таких заболеваниях, как:
- Баланит. При воспалении головки пениса увеличение и болезненность паховых лимфоузлов обычно выявляется с обеих сторон, иногда развивается односторонняя лимфаденопатия. Через день-два после появления симптома мужчина начинает ощущать боли и жжение в области головки и выходного отверстия мочеиспускательного канала. При распространении воспалительного процесса на крайнюю плоть развивается баланопостит.
- Орхит. При воспалении яичек паховая лимфаденопатия односторонняя, проявляется за 2-3 дня до основной симптоматики, лимфатические образования достигают размеров 1,5-2 см. Увеличение лимфоузлов сопровождается общим недомоганием, миалгиями, повышением температуры тела. Мужчина обращает внимание на отечность и гиперемию мошонки, которые более выражены с одной стороны. Присоединяются резкие боли, усиливающиеся при ходьбе.
- Гангрена полового члена. Деструктивное воспаление протекает сравнительно медленно, поэтому иногда лимфатические узлы успевают достичь размера грецкого ореха. При прощупывании лимфоидные образования уплотнены, не сращены с кожей и клетчаткой, умеренно болезненны. На фоне увеличения паховых лимфоузлов выявляются специфические изменения полового члена — его кожа усыхает, чернеет, постепенно процесс захватывает весь орган.
Новообразования в мочеполовой системе у мужчин

Согласно статистике,новообразования мочевыделительной системы и мочеполовой системы у мужчин встречаются значительно чаще, чем у женщин. Некоторые специалисты предполагают, что это связано с мочекаменной болезнью и употреблением табачной продукцией, что в большей степени относится к мужчинам. У мужчин опухоли доброкачественного характера способны локализироваться в разных отделах мочеиспускательного канала. Они практически не представляют угрозы для организма, поскольку не распространяются на другие органы и не поражают близлежащие здоровые ткани.
Однако их присутствие в организме способно привести к негативным последствиям, к примеру, функциональным нарушениям или малигнизации. Среди распространенных опухолей мочеиспускательного канала отмечают папилломы, полипы и кондиломы. В большинстве случаев папилломы находятся в губчатом отделе уретры. Полипы – в простатическом и луковичном отделах, а кондиломы – в зоне наружного отверстия уретры.
Папилломы – это сосочковые образования, которые характеризуются ворсинчатой поверхностью. По консистенции они эластичны, насыщенно-розового или сероватого оттенка. Они могут быть, как одиночными, так и множественными. Зачастую 2-4 папилломы сливаются в сплошную, за счет чего опухоль начинает напоминать цветную капусты. Размер способен варьироваться в пределах от 2-20 мм.
Полипы в отличие от папиллом отличаются гладкой поверхностью, но при этом по цвету и консистенции аналогичны им. У полипов есть ножка, с которой они свисают, закрывая просвет мочеиспускательного канала. Иногда у мужчин такие новообразования локализируются на семенном бугорке.
Кондиломы редко встречаются у женщин, эти доброкачественные новообразования возникают преимущественно у представителей сильного пола. Они состоят из мелких ворсинок, визуально, как и папилломы, похожи на цветную капусту. По аналогии с ними такие опухоли бывают не только одиночными, но и множественными. Как показывает практика, кондиломы уретры у мужчин часто образуются наряду с кондиломами полового органа.
Мужскую мочеполовую систему способны поразить доброкачественные новообразования мошонки (как оболочки и придатка яичка, так и самого яичка). Они могут локализироваться не только в кожных покровах, но и соединительнотканной клетчатке. К доброкачественным опухолям относятся папилломы и атеромы. Они способны возникать одиночно или группироваться. Среди поражений яичек выделяют:
- опухоли полового тяжа/гонадной стромы;
- кисты придатка и непосредственно яичка;
- герминогенные опухоли (семинома);
- фиброма и липомы, затрагивающие оболочку и кожный покров яичка;
- миомы семявыносящего протока.
Нередки случаи диагностирования доброкачественных новообразований полового члена. Среди них выделяют эпителиальные опухоли, локализирующиеся на головке полового члена поражения кожи опухолевидного характера (сирингомы). У мужчин чаще, чем у женщин, возникают опухоли почек и мочевого пузыря (доброкачественного характера). К примеру, липомы, полипы или кисты.
Аденома предстательной железы (доброкачественная гиперплазия простаты) является самой распространенной урологической патологией среди мужского населения среднего возраста. Она представляет собой разрастание ткани предстательной железы, что сопровождается появлением в ней новообразований доброкачественного характера. В связи с тем, что по анатомическому строению предстательная железа охватывает часть мочеиспускательного канала, в случае разрастания она сдавливает его, что значительно затрудняет мочеиспускание. Заболевание протекает в 3 стадии:
- I стадия. На начальной стадии патология сопровождается незначительным нарушением мочеиспускания. У мужчин отмечают его небольшое учащение (в вечернее время суток) и вялость струи. Первой стадия может длиться от 12 месяцев вплоть до нескольких лет (9-11);
- II стадия. Вторая стадия характеризуется ярко-выраженной симптоматикой: струя часто прерывается, у человека возникает чувство неполного опорожнения мочевого пузыря. Из-за остатка урины в мочевом пузыре воспаляется слизистая мочевыводящих путей, что приводит к возникновению болевых ощущений при мочеиспускании и в поясничном отделе позвоночного столба;
- III стадия. При прогрессировании болезни у человека начинается непроизвольное выделение урины (не только в ночное время суток), болезненность при этом сохраняется.
К опухолям злокачественного характера относят различные формы рака почек, простаты, мочеточников, мочевого пузыря. Среди всех злокачественных новообразований мочеполовой системы наиболее часто диагностируют рак предстательной железы и мочевого пузыря. Как правило, они прогрессируют очень медленно, не нанося серьезного ущерба пораженному органу.
Клетки от злокачественных опухолей способны попасть и нанести серьезный вред близлежащим здоровым тканям и внутренним органам. При этом раковые клетки с большой долей вероятности могут отрываться от опухоли и проникать в кровь или лимфатическую систему. Рак почки способен передаваться от одного парного органа к другому, распространяться в органы дыхательной и пищеварительной системы (к примеру, на легкие или печень). Злокачественные формы новообразований мошонки (рак и саркома) способны распространяться на паховые и бедренные лимфатические узлы.
Новообразования (опухоли) мочевыделительной системы и мочеполовой системы у мужчин: причины возникновения
Среди возможных причин, которые приводят к появлению доброкачественных и злокачественных новообразований, отмечают:
- хронические патологии мочевыводящих путей (к примеру, цистит или пиелонефрит);
- наследственную предрасположенность;
- неправильный образ жизни (злоупотребление табачной и алкогольной продукцией);
- отклонения со стороны эндокринной системы (в частности, ожирение и гормональные нарушения);
- мочекаменную болезнь;
- бесконтрольный прием некоторых видов лекарственных препаратов;
- проведение лучевой или химиотерапии;
- серьезные травмы органов мочевыделительной системы (к примеру, инвазивное (хирургическое) или внешнее механическое воздействие).
Группа риска
Как показывает практика, вероятность появления опухолей в мочеполовой системе повышается у мужчин:
- Злоупотребляющих табачной продукцией. Согласно статистическим данным, у курильщиков рак почек диагностируют в 2 раза чаще.
- Среднего возраста (после 45 лет). Это связано со снижением уровня мужских половых гормонов наряду с увеличением женских.
- Работающих на вредном производстве (к примеру, когда человек часто контактирует с опасными химическими веществами).
- Находящихся долгое время на диализе. Зачастую это приводит к возникновению рака почек.
Новообразования мочевыделительной системы и мочеполовой системы у мужчин: диагностика и лечение
Чтобы диагностировать доброкачественные и злокачественные опухоли, мужчинам назначают тщательное лабораторное и инструментальное обследование. Оно может включать следующие мероприятия:
- Общий анализ крови и мочи. Он показывает увеличение количества эритроцитов, лейкоцитов и другие возможные отклонения от нормы.
- Анализ крови на ПСА. Это надежный способ диагностики опухолей предстательной железы. Простатический специфический антиген (ПСА) — это белок, выделяемый клетками предстательной железы. Если он увеличен незначительно, делают вывод о присутствии воспалительного процесса. В том случае, если отклонение от нормы существенно, велика вероятность присутствия опухоли злокачественного характера.
- Цитологическое исследование урины. Его назначают при подозрении наличия злокачественных клеток.
- Ультразвуковое исследование. С его помощью удается обнаружить опухоли, локализирующиеся в различных органах мочеполовой системы (в частности, почках и мочевом пузыре). Дополнительно специалист получает качественное изображение новообразования.
- Рентгеновское исследование грудной клетки. Рак почек способен метастазировать в легких, что получится обнаружить в ходе данного обследования.
- Компьютерная томография легких. Она позволяет уточнить локализацию новообразования. Размер опухоли мочевого пузыря не оказывает воздействия на ее возможное распространение в органы воздушного дыхания. С целью исключения распространения рака мочевого пузыря в легкие, специалисты осуществляют компьютерную томографию посредством новейшего томографа.
- Магнитно-резонансная томография тазовых органов. МРТ считается одним из наиболее информативных методов диагностики, который дает возможность оценить не только проникновение новообразования во внутренний орган, но и обнаружить метастазы по лимфатическим узлам. От общей оценки состояния всех тазовых лимфатических узлов зависит прогноз патологии.
- Биопсия. В исключительных ситуациях специалист может назначить биопсию. В ходе обследования врач вводит тонкую иглу через кожу в почки с целью взятия небольшого лоскута ткани. Полученный материал исследуют в лабораторных условиях на раковые клетки.
- Цистоскопия (осмотр внутренней поверхности мочевого пузыря). В мышечный орган вводят тонкую длинную трубочку, что позволяет обнаружить новообразование мочеиспускательного канала.





Варикоцеле
- Главная
- Советы специалистов
- Варикоцеле

Одна из распространенных мужских болезней – варикоцеле, суть которой состоит в расширении вен яичка и семенного канатика. Проблема не приносит мужчинам особого дискомфорта, тем опаснее ее последствия – при запущенной форме болезни может возникнуть бесплодие. Поэтому при самых незначительных изменениях в мошонке следует обратиться к врачам. ЦМ «Глобал клиник» предлагает помощь высококвалифицированных специалистов для решения этой проблемы.
Записаться на прием
Общие сведения о варикоцеле
Каждый пятнадцатый мужчина из ста может столкнуться с заболеванием варикоцеле. Слово состоит их двух частей греческого происхождения, которые переводятся на русский язык как «расширенная вена» и «новое образование».
Варикоцеле еще называют варикозом яичек. Сеть венозных сосудов яичка, отводящих кровь от яичка и семенного канатика, видоизменяется, происходит сосудистое расширение.
Статистика
Из-за анатомических особенностей вен в области яичек варикоцеле чаще всего образуется с левой стороны. На эти случаи отводятся 80-95%. Правосторонний варикоз яичка – явление не такое частое (до 8%). С двух сторон варикоцеле возникает в 2-12 случаях из ста.
Мужская болезнь «привязана» к возрасту пациентов. Большой процент (19) проблем с венами яичка отмечают врачи у подростков. Если рассматривать репродуктивный возраст мужчин, то статистические данные варикозного неблагополучия достигают 35%. Это печальные цифры, т.к. варикоцеле половозрелых мужчин может стать причиной бесплодия. Лечение болезни нужно начинать на самых ранних стадиях.Как выглядит
Фото варикоцеле наглядно демонстрирует мужскую проблему – мошонка с одной стороны (чаще левой) немного ниже. Кожа, покрывающая яичко, не скрывает контуры вен. При самопальпации венозных сосудов мужчина может почувствовать их расширение. О других симптомах болезни пациент может даже не подозревать.
Прощупывание мошонки и визуальный осмотр являются необходимыми действиями всех мужчин, заботящихся о своем здоровье. Особенно это касается представителей мужского пола, планирующих отцовство. Нужно регулярно обследоваться у врача-уролога. Профосмотр и консультацию квалифицированных специалистов предлагает ЦМ «Глобал клиник», имеющий большой опыт в лечении варикоцеле.История возникновения болезни
Варикоцеле – болезнь с глубокими историческими корнями. Первое упоминание о проблеме относится к XVI веку и связано с именем Паре — известного хирурга эпохи Возрождения. Он обратил внимание на патологию венозных сосудов около мужского яичка. Многие историки медицины говорят о причастности Гиппократа и Цельсиуса к констатации фактов об этой проблеме.
Тема варикоцеле очень тесно связана с бесплодием. В 19-20 веках ученые подтвердили возможность излечения мужского бесплодия в прямой зависимости от устранения варикоза яичек.Варикоцеле. Симптомы
Опасность первых стадий болезни – в бессимптомном протекании. Проблема обнаруживается случайно, при профосмотрах или обращении пациентов по другим мужским вопросам (например, в связи с бесплодием).
Симптомы варикоцеле, характерные для других степеней болезни:- тянущие боли и дискомфорт в левой стороне мошонки, яичке и паховой области;
- отвисание левого (в основном) яичка, мешающее ходьбе;
- уменьшение размеров яичка слева;
- проявление контуров венозных сосудов;
- появление боли.
Для варикоцеле характерны симптомы, проявляющиеся в уменьшении количества сперматозоидов и снижении их подвижности, в этом случае стоит говорить о мужском бесплодии.
Когда врачи пытаются выяснить причину бесплодия мужчин и анализируют различные симптомы у пациента, то часто обнаруживают варикоцеле, применяя при этом самые современные методы диагностики.Причины и факторы риска возникновения болезни
В венах, окружающих семенной канатик, возникает сбой в работе клапана, который препятствует оттоку крови обратно. Вместо подъема вверх, кровь застаивается, т.к. передается в обратном направлении. Венозные сосуды из-за этого становятся расширенными и слабыми.
С причинами и факторами риска варикоцеле связывают появление первичного и вторичного рефлюкса.
Анормальное строение вен, связанное с врожденной патологией приводят к полному отсутствию клапанов для обратного оттока крови или их нетипичной работе. При половом созревании давление крови на сосуды увеличивается, и происходят варикозные изменения в венах около семенного канатика.
Слабые стенки сосудов, доставшиеся от рождения мальчикам, не справляются с потоком крови во время физиологических перемен. Как правило, варикоцеле передается по наследству, поэтому это следует учитывать при мужском бесплодии и проводить комплексное лечение варикоза яичек.
О вторичном рефлюксе говорят, если клапаны оттока крови перестают нормально функционировать из-за проблем в почечной или полой венах.
Варикозное расширение канатика чаще возникает с левой стороны, т.к. именно слева венозные сосуды встречаются с почечной веной. Сужение просвета в последней структуре может стать причиной варикоцеле.
Неблагоприятные факторы для варикоза яичек:- геморрой;
- варикозное расширение вен.
В качестве спускового механизма для появления варикоцеле рассматривают:
- Тяжелый физический труд.
- Запредельные нагрузки в спорте или в поднятии тяжестей.
- Отсутствие нормальной половой жизни.
- Профессии с длительным пребыванием на ногах.
- Хронические запоры.
Осложнения
Главное, что нужно уяснить пациентам, страдающим варикозом яичка – серьезное положение дел с появлением потомства. Бесплодие может стать печальным осложнением варикоцеле, поэтому не стоит тянуть с походом в клинику за, проведением диагностики и лечением. Квалифицированную помощь могут оказать врачи ЦМ «Глобал клиник».
Статистика свидетельствует о том, что пациенты с диагнозом варикоцеле в 60 случаях из ста сталкиваются с проблемой нарушений функций сперматозоидов. 40% мужчин с варикозом яичка становятся бесплодными.Диагностика
Для результативного лечения болезни нужно использовать все методы диагностики.
Для обнаружения варикоцеле опытным специалистам достаточно визуального осмотра пациента и прощупывания сплетения венозных сосудов яичка в виде грозди. Мужчину осматривают в положении стоя, в спокойном состоянии.
Чтобы уточнить результаты пальпации пациенту предлагают напрячь мышцы живота (проба Вальсальвы), чтобы улучшить наполнение кровью сосудов яичка. Исследование увеличенной области в этом случае будет более полным. Это поможет в диагностике варикоцеле 2-3-й степени, при невыраженной проблеме понадобится помощь современной аппаратуры.
Ультразвуковое и доплеграфическиое исследование мошонки нужно для уточнения диагноза. Пациента обследуют обязательно в двух положениях – стоя и сидя.
Для исключения бесплодия мужчине нужно сделать спермограмму. Одного исследования спермы мало, обследование в интервале от 4 до 12 недель сделает диагностику точнее. Данная диагностика очень информативна, с ее помощью можно определить тип варикоцеле, получить данные о размере яичка, локализации больных вен, об утолщении семенного канатика.Классификация
Степени болезни классифицируют, положив в основу расширение вен семенного канатика и яичка.
В развитии варикоцеле выделяют 4 степени.
О нулевой степени говорят, если симптомы болезни нельзя определить визуально или с помощью ручного прощупывания. Только инструментальное исследование (чаще всего при диагностике других проблем) выявляет варикоцеле.
1-я степень диагностируется, когда расширение вен нельзя пальпировать в положении пациента лежа, только стоя.
У пациентов со 2-й степенью болезни врач руками ощущает увеличение венозных сосудов семенного канатика и яичка у мужчин, которые и сидят, и стоят.
Для определения третьей степени варикоцеле достаточно визуального осмотра пациента.
Если рассматривать варикоз яичка с точки зрения места патологии, то выделяют лево-, право- и двухстороннее варикоцеле.
Субклинический и клинический вид болезни классифицируют в зависимости от физикальных методов исследования.Лечение
Сама проблема варикоза сосудов семенного канатика и яичка не устраняется.
Неправильная работа клапанов по оттоку крови может корректироваться с помощью операции. Хирургическое лечение варикоцеле является основным методом. Эффективность применения медикаментов незначительна. Только первые степени болезни можно лечить консеравтивно.
Консультация врача и совместное решение об операции при варикоцеле обязательны. Не всегда оперативное вмешательство необходимо пациенту. Если болезнь не сильно донимает мужчину, у пациента преклонный возраст, то медики советуют не делать операцию.
Разнообразие хирургических методов помогает врачам найти единственно верный способ. Суть операции при варикоцеле состоит в перевязывании венозных патологических сосудов и нормализации оттока крови.
Для сохранения результатов, полученных во время операции, следует:- ограничить нагрузки физического и сексуального плана;
- приходить к лечащему врачу на осмотр.
Профилактика
Варикоз яичек не станет негативом в мужской жизни, если взять на вооружение такие советы:
- Не допускать застоя крови в области малого таза. Для этого нужно вести борьбу с запорами, гиподинамией.
- Исключить большие нагрузки во время работы и занятий спортом.
- Стать приверженцем здорового образа жизни (не курить, отказаться от алкоголя, иметь регулярный секс, правильно питаться).
- Приходить на осмотр к врачу-урологу.
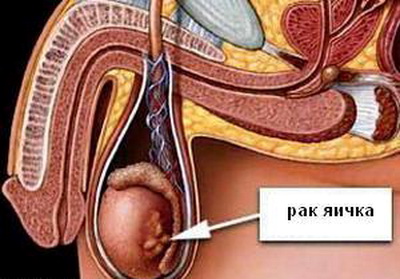
Лечение и прогноз рака яичка у мужчин
Среди онкологических болезней рак яичек занимает около 1,5-2% всех злокачественных опухолей у мужчин. Заболевание достаточно редкое, но при этом агрессивное и часто становится причиной ранней онкологической смертности. Большинство пациентов, которые сталкиваются с раком яичка, старше 40 лет. Чаще опухоль развивается с одной стороны, на двухстороннее поражение приходится всего 1-2% случаев. Лечение рака яичка традиционно может включать лучевую и химиотерапию, а также операционное вмешательство.

Причины рака яичка
На протяжении жизни мужчины есть три возрастных пика, когда наблюдается повышенная вероятность развития рака яичка:
- 10 лет. В 90% случаев причиной рака яичка у детей выступает эмбриональная доброкачественная тератома, которая перешла в злокачественную форму.
- 20-40 лет. Рак яичка могут спровоцировать травмы мошонки, радиационное излучение и эндокринные заболевания, такие как гинекомастия, гипогонадизм, бесплодие. Еще риск возникновения болезни высок при синдроме Клайнфельтера или синдроме Дауна.
Еще один пик, когда повышен риск развития рака яичка, приходится на возраст старше 60 лет. Также причиной может выступать наследственность. Если среди родственников первой линии были случаи такого диагноза, то вероятность столкнуться с ним повышается в 5 раз.
У многих пациентов с таким диагнозом имеется крипторхизм – неопущение желез в мошонку. При такой патологии одно или оба яичка отсутствуют в мошонке ввиду задержки их опускания по паховому каналу. Подобная аномалия часто становится причиной рака яичек у мужчин. Она в 10 раз повышает риск развития такого онкологического заболевания.
По каким симптомам можно заподозрить рак яичка
Первым симптомом рака яичек у мужчин выступает появление уплотнения, которое доставляет боль при пальпации. Состояние напоминает острый орхоэпидидимит. Болевой синдром наблюдается и в целом в пораженном яичке или мошонке. На ее фоне может отмечаться ощущение тяжести внизу живота. По мере роста опухоли мошонка становится несимметричной и подвергается отекам.
Дальнейшие симптомы и признаки рака яичка у мужчин связаны с тем, что опухоль дает метастазы. У больного наблюдается увеличение забрюшинных лимфоузлов. Они сдавливают нервные корешки, вызывая боли в спине и кишечную непроходимость.
Если блокируются лимфатические пути, могут возникать боли в нижних конечностях. При гормонально активном раке отмечаются снижение либидо и импотенция. Как и для многих онкологических заболеваний, для рака яичка характерны резкое похудение, постоянная повышенная температура и быстрая утомляемость.
Виды и стадии заболевания
Опухоль яичка может развиваться из стромы или семенного эпителия. В первом случае диагностируется герминогенный рак, и на него приходится 95%, во втором – негерминогенный. В ряде случаев диагностируются смешанные новообразования. К герминогенным опухолям относятся:
- эмбриональный рак,
- семинома,
- хориокарционома,
- злокачественная тератома.
Негерминогенные опухоли яичка:
- лейдигома,
- сертолиома,
- саркома.
При определении схемы лечения особое значение приобретают стадии рака яичка, которые определяют по TNM-критериям.
- T1 – опухоль не выходит за границы яичка и придатка.
- T2 – опухоль прорастает в белочную оболочку.
- T3 – оказывается затронут семенной канатик.
- T4 – опухоль полностью прорастает в семенной канатик и ткани мошонки.
Классификация по регионарному метастазированию (N):
- N1 – размер метастазов не превышает 2 см, затронуты только регионарные лимфоузлы.
- N2 – метастазы увеличиваются и достигают в диаметре уже 5 см.
- N3 – размер метастазов превышает 5 см.
Классификация по отдаленному метастазированию обозначается буквой M. M1a указывает на метастазы в легких и нерегионарных лимфатических узлах, а M1b – на распространение опухоли на другие органы.
Как проводится диагностика рака яичка
Поэтапная диагностика рака яичек у мужчин начинается с консультации уролога, который проводит внешний осмотр мошонки с диафаноскопией (просвечиванием тканей). В список дополнительных обследований также входят:
- сонография (УЗИ органов мошонки);
- анализа на сывороточные маркеры;
- магнитно-резонансная и компьютерная томография;
- сцинтиграфия.
Анализы крови при раке яичка направлены на выявление специальных онкомаркеров, чувствительных именно к этому виду опухоли. Окончательный диагноз можно поставить с помощью биопсии. Обычно ее проводят в срочном порядке в процессе диагностической операции. Если рак подтверждается, то сразу производят удаление пораженной половой железы.
В вопросе, как определить рак яичка у мужчин, важное значение имеет выявление метастазов. Отдаленное метастазирование можно выявить с помощью:
- УЗИ брюшной полости,
- рентгенографии грудной клетки,
- сонографии почек,
- остеосцинтиграфии,
- МРТ и КТ.
Методы лечения рака яичка и прогноз
Органосохраняющие операции при раке яичка практикуются при двухстороннем поражении или опухоли единственной железы. Резекция яичка производится с последующим проведением адъювантной лучевой терапии, которая направлена на снижение риска рецидива. Классический тип проводимой операции – орхиэктомия. При поражении лимфатических узлов дополнительно проводится забрюшинная лимфаденэктомия.
Лечение рака яичек у мужчин детородного возраста начинается с обследования у онколоуролога. Это объясняется тем, что у таких пациентов сочетание операции с лучевой или химиотерапией может привести к бесплодию. Если мужчина имеет желание в будущем иметь детей, ему необходимо предварительно прибегнуть к криоконсервации спермы.
Лечение и прогноз рака яичка неразрывно связаны между собой. На стадии T1-T2 выздоравливают около 90-95% больных. При метастазах прогноз несколько ухудшается и процент выживаемости снижается уже до 50%. Поэтому так важно вовремя обратиться к врачу.
Если вас беспокоят те или иные симптомы, запишитесь на прием к урологу, чтобы получить квалифицированную помощь и пройти необходимое обследование. Все медицинские услуги в нашем центре предоставляются по полису ОМС, поэтому вы можете пройти лечение рака яичка бесплатно.
По будням Вы можете попасть на прием к урологу в день обращения

Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
- опухоли почек и верхних мочевых путей;
- рак предстательной железы и мочевого пузыря;
- мочекаменная болезнь;
- аденома простаты;
- гидронефроз, стриктура мочеточника и др.
На консультации уролог подробно ответит на все интересующие вас вопросы
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы (о том, что еще должно вас насторожить, читайте тут), обратитесь за помощью к врачу урологу.
- знакомство врача с историей болезни пациента;
- осмотр;
- постановку предварительного диагноза, назначение анализов и необходимых процедур.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Не оттягивайте посещение клиники – приходите на консультацию уролога в Государственный центр урологии в Москве – клинику урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова. Доверьте свое здоровье грамотному специалисту!
Чтобы встреча с врачом прошла максимально эффективно, подготовьтесь к первичной консультации
- Возьмите с собой больничные выписки; результаты всех обследований, которые Вы проходили в последние 2–3 года (включая рентгены и томографии); заключения специалистов.
- Из обязательных документов нужно принести паспорт, полис.
Записаться на прием к урологу в Москве можно несколькими способами:
- звоните по тел. +7 (499) 409-12-45 или +7 (926) 242-12-12 в любой день недели с 8:00 до 20:00;
- или заполните форму на сайте.
Запись на прием
В будний день мы сможем назначить вам консультацию уже через несколько часов после обращения.
Эпидидимит и орхит
Эпидидимит и орхит
Проявляется болью и отёком, практически всегда односторонними, развивающимися остро. Нередко в воспалительный процесс вовлекаются яички (орхоэпидидимит). С другой стороны, воспаление из яичка (особенно вирусный орхит) часто распространяется на придаток. Орхит и эпидидимит, в зависимости от скорости развития и клинического течения, классифицируют как острый и хронический.

Чаще всего эпидидимит развивается в результате проникновения инфекции в придаток гематогенным путём как осложнение инфекционных заболевании (грипп, ангина, пневмония и др.).
При эпидидимите, вызванном возбудителями, передающимися половым путем, инфекция распространяется из мочеиспускательного канала и мочевого пузыря.
Предполагают, что при неспецифическом гранулематозном орхите хроническое воспаление вызвано аутоиммунными реакциями. Орхит у детей и паротитный орхит имеют гематогенное происхождение. Орхоэпидидимит также наблюдается при некоторых системных инфекциях, таких, как туберкулёз,бруцеллез и криптококкоз.
Нередко инфекция попадает в придаток яичка по семявыносящему протоку вследствие его антиперистальтических сокращений, при воспалительном процессе в мочеиспускательном канале, а также при бужировании последнего или повреждении его во время инструментального исследования. Такие же условия создаются во время длительного пребывания в мочеиспускательном канале катетера.
Придаток яичка уплотнён, увеличен, по размерам превышает яичко из-за воспалительной инфильтрации и отёка от сдавления кровеносных и лимфатических сосудов, на разрезе тёмно-красного цвета со слизистым или слизисто-гнойным экссудатом. Канальцы придатка расширены, в них находится слизисто-гнойное содержимое. Семявыносящий проток утолщён, инфильтрирован (деферентит), просвет его сужен и содержит тот же воспалительный экссудат, что и в канальцах придатка. Нередко в воспалительный процесс вовлекаются и оболочки семенного канатика (фуникулит). Установить этиологию эпидидимита непросто. У 15% пациентов с острым эпидидимитом развивается хроническое воспаление с уплотнением. При поражении яичка хроническое воспаление может привести к его атрофии и нарушению сперматогенеза. Новые данные по частоте встречаемости и распространённости эпидидимита отсутствуют. Острый эпидидимит у молодых мужчин связан с сексуальной активностью и инфекцией у партнёрши.
Самый распространённый тип орхита, паротитный орхит, развивается у 20-30% пациентов в постпубертатном периоде, перенёсших эпидемический паротит. В10% наблюдений воспалению придатка яичка способствует его травма.
Симптомы эпидидимита, орхита, орхоэпидидимита
При остром эпидидимите воспаление и отёк начинаются с хвоста придатка и могут распространяться на остальные части придатка и ткань яичка. Семенной канатик отёчный и болезненный. У всех мужчин с эпидидимитом, вызванным передающимися половым путём возбудителями, в анамнезе имеется половой контакт, который мог быть совершён за несколько месяцев до появления симптомов заболевания. При обследовании пациента сразу после получения образца мочи для анализа можно не увидеть признаки уретрита или выделений из мочеиспускательного канала, потому что лейкоциты и бактерии вымываются из мочеиспускательного канала во время мочеиспускания.
Острый эпидидимит начинается внезапно с быстро нарастающего увеличения придатка яичка, резких болей в нём, повышения температуры тела до 38-40 °С и озноба. Воспаление и отёк распространяются на оболочки яичка и мошонку, в результате чего кожа мошонки растягивается, теряя кладки, становится гиперемированной, может появиться реактивная водянка оболочек яичка. Боли иррадиируют в паховую, иногда в поясничную область и крестец, резко усиливаются при движении, вынуждая больных находиться в постели.
Неспецифический эпидидимит по клинической картине заболевания и данным объективного исследования иногда трудно отличить от туберкулеза придатка яичка. Увеличение органа, очаговые уплотнения, его бугристость могут наблюдать при обоих видах эпидидимита. Чёткообразные изменения семявыносящего протока возникновение гнойных свищей мошонки с одновременным присутствием другого туберкулёзного очага в организме, обнаружение микобактерий туберкулеза в моче или гнойном отделяемом из свищей мошонки при стойкой кислой реакции мочи свидетельствуют в пользу туберкулёзного характера поражения. Решающее значение для дифференциальной диагностики имеет выявление микобактерий туберкулёза в пунктате придатка или данные биопсии.
При незначительных тянущих болях и субфебрильной температуре появляется уплотнение на ограниченном участке придатка, чаще в области хвоста. Затем процecc распространяется на весь придаток. При воспалении придатка часто поражается и семявыносящий проток. При пальпации определяют гладкий плотный проток, который тянется к наружному отверстию пахового канала. Иногда его можно прощупать при ректальном исследовании вблизи простаты. При воспалении семенного протока может развиться фуникулит.
Острый период заболевания продолжается 5-7 дней, по истечении которых уменьшается боль, снижается температура тела, уменьшается отёчность мошонки и воспалительного инфильтрата. Однако придаток остаётся увеличенным, плотным и болезненным при пальпации в течение ещё нескольких недель.
Бактериальную этиологию эпидидимита диагностируют при микроскопии окрашенных по Граму мазков из мочеиспускательного канала. Наличие в мазке грамотрицательных диплококков, расположенных внутриклеточно, характерно для инфекции, вызванной N. gonorrhoeae. Обнаружение в мазке только лейкоцитов указывает на негонококковый уретрит. При подозрении на паротитный орхит подтверждением диагноза будет эпидемический паротит в анамнезе и обнаружение специфических IgM в сыворотке крови.
Заболевание необходимо дифференцировать с орхитом, эпидидимитом, нагноившейся кистой семенного канатика, ущемлённой паховой грыжей. Обязательно проведение дифференциальной диагностики между эпидидимитом и перекрутом семенного канатика с использованием всей доступной информации, включая возраст пациента, уретрит в анамнезе, данные клинической оценки и допплеровского исследования сосудов яичка. Приподнятое положение мошонки при перекруте семенного канатика не уменьшает боли, как при эпидидимите, а наоборот, усиливает (симптом Прена).
Изолированное увеличение яичка возникает при опухолях, а также при бруцеллёзном поражении, при котором очень часто отмечают сопутствующую водянку оболочек яичка.
Иногда дифференциальная диагностика с опухолью возможна только во время операции с использованием метода срочной биопсии и гистологического исследования.
Лечение эпидидимита, орхита, орхоэпидидимита
Проведено всего несколько исследований по изучению степени проникновения противомикробных препаратов в ткань яичек и придатка у человека. Из всех исследованных препаратов наиболее подходящие свойства были обнаружены у фторхинолонов, макролидов и цефаллоспоринов.
Антибиотик следует выбирать исходя из эмпирического представления о том. что у молодых сексуально активных мужчин причиной заболевания обычно становятся С. trachomatis. а у пожилых мужчин с аденомой простаты или другими нарушениями мочеиспускания чаще всего традиционные уропатогены. Исследования, в которых сравнивали результаты микробиологической оценки материала, полученного путём пункции придатка мазков из мочеиспускательного канала и мочи, показали очень хорошую корреляцию. Таким образом, до начала антибиотикотерапии следует взять мазок из мочеиспускательного канала или получить спермограмму для культурального исследования.
Питание после инсульта
Правила питания пациента после инсульта в домашних условиях
Сбалансированное питание – главное условие реабилитации пациента, перенёсшего инсульт. Желание родственников поддержать выздоравливающих близких вкусной и обильной едой может привести к затормаживанию процесса выздоравливания, даже вызвать осложнения и ухудшить состояние здоровья больного. Чтобы этого не произошло, необходимо чётко соблюдать правила питания и рекомендации врачей.
Общие рекомендации
Диета должна соответствовать следующим требованиям:
дробное питание по графику;
не создавать чрезмерную нагрузку на ЖКТ;
обеспечивать сбалансированное поступление в организм жиров, белков, углеводов, витаминов;
соответствовать допустимому уровню калорийности;
содержать минимум соли, сахара и больше жидкости;
не содержать жареных блюд: только варёные и тушёные (супы, каши, овощи).
Калорийность
В первые дни после выписки из больницы суточная калорийность питания не должна превышать 1500 ккал, через неделю её можно увеличить до 2000 ккал. Спустя 3–4 недели можно выходить на уровень 2500 ккал. Соотношение жиров, белков и углеводов должно соответствовать значениям 50, 100 и 500 г в сутки. Жиры лучше получать вместе с потреблением морепродуктов, орехов, нерафинированного масла; белки – из мяса нежирных сортов (курицы, кролика); углеводы – из круп, хлеба, макаронных изделий.
Дробность
Питание должно осуществляться малыми порциями не реже пяти раз в сутки, предпочтительно в одно и то же время. Последний приём должен быть не позднее, чем за 3 часа до сна. Переедание недопустимо. Чувство голода в промежутках между приёмами пищи можно утолять чаем без сахара или нежирным кефиром.
Температурный режим
Важно избегать температурных перегибов: вредна как слишком горячая, так и чересчур холодная еда. Оптимальная температура блюд должна составлять +38 °С. Тёплая пища лучше усваивается и не перегружает ЖКТ.
Консистенция
После инсульта возможность принятия пищи сильно ограничена, поэтому сначала человека кормят через зонд. По мере восстановления жевательных и глотательных функций можно переходить к кормлению с ложки жидкими и пюреобразными блюдами. Когда больной сможет жевать, можно начинать давать пищу небольшими кусочками.
Термическая обработка
Оптимальными видами термической обработки являются варение и тушение. Жарка и фритюр – строго запрещены.
Советы по выбору продуктов
Правильное питание для людей, перенёсших инсульт, – это путь к скорейшему выздоровлению. Ослабленный организм невероятно уязвим, а повреждённые функции нуждаются в восстановлении. Неправильно подобранные продукты могут значительно ухудшить состояние больного и даже спровоцировать новый приступ. Поэтому при составлении меню необходимо постоянно сверяться со списком разрешённых и запрещённых продуктов, составленных лечащим врачом.
Полезная еда
В список полезных продуктов входят:
Нежирные сорта рыбы, мяса и птицы:
Нежирные молочные продукты:
- пшеничная;
- гречневая;
- овсяная.
Овощи в печёном виде или в виде пюре:
красный и зелёный перцы.
Ягоды и соки из них:
Что есть нежелательно?
При геморрагическом инсульте в меню в небольшом количестве можно включить:
Несмотря на возможность приёма этих продуктов, врачи рекомендует включать их в рацион как можно реже.
Какая пища под запретом?
Под жёстким запретом находятся:
любые жирные продукты (мясо, молоко, творог, сметана и т. п.);
полуфабрикаты и субпродукты;
соленья, копченья, квашенья;
острые соусы, приправы;
кондитерские кремы на масле;
Витамины
Для ускорения восстановления жизненных функций пациенту требуются витамины:
- «Ретинол» (витамин «А»), участвующий в синтезе таурина, необходимого для предотвращения нервного возбуждения.
- Витамины группы «В», нормализующие пищеварение, кровоснабжение и восстанавливающие нейроны.
- «Аскорбиновая кислота», также способствующая нормализации артериального давления и восстановлению эластичности сосудов.
- «Токоферол» (витамин «Е»), улучшающий приток кислорода к головному мозгу.
- Витамин «Р», необходимый для регенерации нервных тканей.
Правила приёма пищи, или как кормить инсультника?
Самыми общими правилами кормления человека в постинсультном состоянии являются:
- Обеспечение тихой спокойной обстановки, т. к. невозможность самостоятельного питания производит сильное угнетающее воздействие на пациента, что может привести к повышенной раздражительности и отказу от приёма пищи.
- Поощрение самостоятельности, даже если это значительно замедляет приём пищи.
- Обеспечение специальной посудой, из которой еда и жидкости будут меньше проливаться. Например, пить можно через соломинку, а кашу накладывать не в обычную тарелку, а в глубокую пиалу.
- Кормление должно происходить в сидячем положении из небьющейся посуды.
- Если пациент лежачий или парализованный, то вся пища должна быть жидкой (чтобы избежать запора).
- Под рукой всегда необходимо держать полотенце или салфетку.
- Кормящий всегда должен оставаться в поле зрения больного, чтобы тот мог наблюдать за его движениями.
Правила составления меню
Составляя меню, необходимо учитывать калорийность, витаминный состав и наличие достаточного количества микроэлементов:
овощи и фрукты являются отличными антиоксидантами, необходимыми при геморрагическом инсульте;
цельнозерновые продукты и капуста брокколи содержат много фолиевой кислоты;
картофель, апельсины, чернослив богаты калием;
не реже одного раза в неделю необходимо употреблять отварное постное мясо;
продукты нельзя готовить на жиру, а жир следует употреблять только в виде растительного масла;
допускаются только нежирные мясо, рыба и молочные продукты;
напитки подаются в слабозаваренном виде;
соусы и приправы должны быть не острыми и не солёными;
овощи, мясо, рыбу и птицу следует готовить в духовке, на пару или варить. Жарка категорически запрещена;
порция супа не должна превышать 250–400 г;
свежая выпечка запрещена. Хлеб и печенье следует есть в подсушенном виде.
Примерное меню на три дня может выглядеть так:
Понедельник
Завтрак – запеканка из творога, некрепкий и несладкий чай.
Второй завтрак – яблоко, печенье-галет.
Обед – овощной суп, кусок ржаного хлеба.
Полдник – печенье-галет, фруктовый или ягодный отвар.
Ужин – овощное пюре, рыба на пару, овощной сок (томатный).
Вторник
Завтрак – омлет из 2–3 яичных белков, некрепкий и несладкий чай.
Второй завтрак – нежирный творог с ягодами.
Обед – овощной суп-пюре, куриная котлета на пару, капустный салат, отвар шиповника.
Полдник – нежирный йогурт.
Ужин – филе скумбрии, приготовленное на пару, варёный чёрный рис, компот из сухофруктов.
Среда
Завтрак – геркулесовая каша на нежирном молоке, отрубной хлеб, чай.
Второй завтрак – нежирный йогурт.
Обед – рыбный суп, гречневая каша, фруктовый сок.
Полдник – салат из фруктов.
Ужин – тыквенная запеканка, ягодный морс.
Рецепты
Выбирая рецепты для составления меню больного, необходимо исходить не только из полезности. Очень важно, чтобы еда была разнообразной и вкусной.
Первые блюда
Для приготовления куриного супа:
- Необходимо сварить бульон из грудки.
- Готовую курицу измельчить.
- Нашинковать морковь и луковицу и слегка поджарить на растительном масле.
- В бульон добавить лапшу из муки грубого помола и варить до готовности.
- В готовый суп добавить овощи и проварить ещё 3 минуты.
- Добавить мелконарезанную зелень.
Вторые блюда
Чтобы приготовить пшённую кашу с черносливом, необходимо:
- Взять 100 г чернослива, промыть, залить 300 мл воды и проварить 5 минут. Затем остудить, вынуть косточки и измельчить.
- 200 г пшена залить 400 мл воды и варить до тех пор, пока не выкипит жидкость.
- На кашу положить чернослив, кастрюлю поставить в духовку и запекать при температуре 180 °С в течение 10 минут.
Для приготовления запечённой камбалы следует:
- Почистить рыбу, помыть, подсушить, смазать изнутри соком лимона и оставить мариноваться на час.
- Завернуть рыбу в смазанную маслом фольгу и запекать в духовке 40 минут.
- Рыбу выложить на тарелку, полить лимонным соком.
Десерты
Чтобы приготовить творожную запеканку с курагой, надо:
- Запарить кипятком сухофрукты, промыть, измельчить.
- В отдельной ёмкости смешать 100 мл молока, 100 г сахара, 200 г нежирного творога, 1 яйцо, 1 стакан манки. Всё хорошо перемешать, добавить курагу.
- Готовую массу выпекать в духовке 30–40 минут.
- При подаче можно полить нежирной сметаной.