Эпидемический паротит (свинка) ( Свинка )

Эпидемический паротит – это острая инфекция, вызываемая РНК-содержащим вирусом рода Paramyxovirus, преимущественно поражающая слюнные железы и нервные клетки. Возбудитель эпидемического паротита передается воздушно-капельным путем, иногда-контактным путем через предметы, зараженные слюной больного. Клиника свинки начинается с лихорадки и интоксикационных симптомов, на этом фоне нарастает припухлость и болезненность в околоушной области. Достаточно типичная клиника позволяет диагностировать эпидемический паротит без дополнительного обследования. Лечение в основном симптоматическое.
МКБ-10
- Причины
- Симптомы эпидемического паротита
- Осложнения
- Диагностика
- Лечение эпидемического паротита (свинки)
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Эпидемический паротит (свинка) представляет собой острое инфекционное заболевание, протекающее с поражением околоушных слюнных желез и нервной ткани. Естественная восприимчивость людей к инфекции довольно высока, постинфекционный иммунитет стойкий, длительный. Дети раннего возраста страдают редко, ввиду малой вероятности контакта с больными и присутствия материнских антител. В настоящее время преимущественная заболеваемость отмечается в возрастной группе от 5 до 15 лет, болеют чаще лица мужского пола. Заболеваемость повсеместная и всесезонная, с незначительным повышением количества случаев заражения в осенне-зимний период.
Причины
Вирус, вызывающий эпидемический паротит, – РНК-содержащий парамиксовирус – поражает обычно людей, но отмечались случаи заражения собак от своих хозяев. Во внешней среде не стоек, легко погибает при высушивании, повышении температуры, под действием ультрафиолетового облучения. При пониженной температуре окружающей среды может сохранять свою жизнеспособность до года. Резервуаром и источником возбудителя эпидемического паротита является больной человек. Вирус выделяется со слюной и мочой, обнаруживается в крови и ликворе, грудном молоке.
Выделение вируса начинается за 1-2 дня до первых клинических проявлений и продолжается около недели. 25-50% случаев заболевания протекают в стертой или бессимптомной форме, но при этом больные активно выделяют вирус. Возбудитель свинки передается по аэрозольному механизму воздушно-капельным путем. В редких случаях (ввиду нестойкости вируса) возможна передача через предметы быта личного пользования, загрязненные слюной больного человека. Отмечаются случаи вертикального пути передачи вируса от матери к ребенку в дородовом периоде, родах, при лактации.
Симптомы эпидемического паротита
Инкубационный период эпидемического паротита колеблется от нескольких дней до месяца, в среднем он составляет 18-20 дней. У детей в редких случаях могут отмечаться продромальные признаки: головная боль, легкий озноб, миалгии и артралгии, дискомфорт в области околоушных желез, сухость во рту. Чаще всего заболевание начинается остро с быстро развивающейся лихорадки, озноба. Лихорадка обычно сохраняется до недели. Отмечается симптоматика интоксикации: головная боль, общая слабость, бессонница.
Специфическим симптомом свинки является воспаление околоушных слюнных желез, нередко захватываются и подчелюстные и подъязычные железы. Воспаление слюнных желез проявляется припухлостью в зоне их проекции, на ощупь железы тестообразные, болезненные (преимущественно в центральной части). Выраженный отек железы может значительно деформировать овал лица, придавая ему грушевидную форму и приподнимая мочку уха. Кожа над воспаленной железой остается нормального цвета, натянута, с трудом образует складки, лоснится. Как правило, заболевание поражает обе околоушные железы с промежутком в 1-2 дня, в некоторых случаях воспаление остается односторонним.
В околоушной области отмечают ощущение распирания, боль (в особенности в ночное время), могут быть шум и боли в ушах (в результате пережатия евстахиевой трубы), может снижаться слух. Положительный симптом Филатова (выраженная болезненность при надавливании позади мочки уха), являющийся специфичным при диагностике паротита. Иногда выраженная болезненность желез мешает жеванию, в тяжелых случаях может развиться тризм жевательной мускулатуры. Отмечается пониженное слюноотделение. Боль в области желез сохраняется до 3-4 дней, иногда иррадиирует в ухо или в шею, позднее постепенно проходит, отечность регрессирует. Увеличение лимфатических узлов для эпидемического паротита не характерно.
Взрослые переносят свинку более тяжело, у них чаще проявляются продромальные признаки, выше интоксикация, могут отмечаться катаральные явления. Заметно чаще процесс затрагивает подчелюстные и подъязычные слюнные железы, иногда локализуется только в них. Подчелюстная железа, отекая, приобретает вид вытянутой по ходу нижней челюсти припухлости, тестоватой на ощупь и болезненной. Иногда отечность распространяется на шею. Воспаление подъязычной железы характеризуется возникновением припухлости под подбородком, болью и гиперемией слизистой во рту под языком, болезненности при его высовывании. Отек слюнных желез сохраняется у взрослых нередко на 2 недели и более.
Осложнения
Обычно острый период эпидемического паротита протекает легко, но позднее могут обнаружиться такие осложнения, как серозный менингит (иногда – менингоэнцефалит), орхит, эпидидимит, оофорит и острый панкреатит. Имеет место мнение, что эти заболевания являются признаком более тяжелого течения эпидемического паротита, поскольку вирус имеет склонность поражать нервные и железистые ткани.
Диагностика
Диагностика эпидемического паротита (свинки) производится на основании достаточно специфичной клинической картины, лабораторные тесты практически не дают диагностически существенной информации. В сомнительных клинических случаях можно применить серологические анализы: ИФА, РСК, РТГА.
В первые дни заболевания могут применять методику раздельного определения антител к V и S-антигенам вируса. Дополнительным диагностическим критерием служит степень активности ферментов амилазы и диастазы в крови и моче.
Лечение эпидемического паротита (свинки)
Неосложненный эпидемический паротит лечат на дому, госпитализация показана только в случаях тяжелых осложнений, либо в карантинных целях. При развитии осложнений эпидемического паротита показана консультация андролога, гинеколога, отоларинголога и сурдолога. В период лихорадки рекомендован постельный режим вне зависимости от самочувствия, желательно первые дни употреблять жидкую и полужидкую пищу, чаще пить воду или чай. Необходимо тщательно следить за гигиеной рта, полоскать кипяченой водой или слабым раствором соды, тщательно чистить зубы. На область воспаленных желез накладывают сухие согревающие компрессы, можно применять физиотерапевтические методики (УВЧ, УФО, диатермия).
Дезинтоксикационная терапия проводится по показаниям, при тяжелой интоксикации возможно назначение малых доз глюкокортикоидов (стероидная терапия назначается только при стационарном лечении). На ранних сроках заболевания лечебный эффект может дать введение интерферона человека или его синтетических аналогов. Если эпидемический паротит осложняется орхитом, в терапию включается применение суспензориев, первые 3-4 дня на яички помещают холод, в последующем – согревают. Показано раннее назначение глюкокортикостероидов.
Прогноз и профилактика
Прогноз при неосложненном эпидемическом паротите благоприятный, выздоровление наступает в сроки от одной до двух недель (иногда несколько дольше). При развитии двустороннего орхита есть вероятность утери фертильной функции. После перенесения осложнений, связанных с поражением нервной системы, могут остаться парезы и параличи групп мышц, снижение слуха вплоть до глухоты.
Специфическая профилактика осуществляется прививанием живой вакциной ЖПВ планово в возрасте 1 года, в дальнейшем производится ревакцинация в 6 лет. Для специфической профилактики применяют живую вакцину (ЖПВ). Профилактические прививки проводят в плановом порядке детям в возрасте 12 месяцев, не болевшим паротитом, с последующей ревакцинацией в 6 лет тривакциной (корь, краснуха, эпидемический паротит). Вакцинация способствует значительному снижению заболеваемости эпидемическим паротитом и уменьшению риска развития осложнений. По эпидемиологическим показаниям производят вакцинацию лиц более старшего возраста.
Общая профилактика заключается в изоляции больных до полного клинического выздоровления (но не менее 9 дней), в очаге производят дезинфекцию. Карантинные меры по разобщению детских коллективов в случае выявления эпидемического паротита назначаются на 21 день, ранее непривитые дети, имевшие контакт с больным, подлежат вакцинированию.
Как лечить паротит (свинку)?
Эпидемический паротит – это острая вирусная инфекция, сопровождающаяся воспалением железистых органов (главным образом, слюнных желез), нервной системы и интоксикацией всего организма. В простонародье эпидпаротит чаще всего называют “свинкой”, поскольку при развитии заболевания лицо приобретает характерные черты. Восприимчивость к заболеванию очень высокая.
Классификация паротита
Широко распространена клиническая классификация эпидемического паротита, включающая такие критерии как: выраженность клинических проявлений, течение, тяжесть заболевания, наличие осложнений и т.д.
Паротитная инфекция может быть:
- типичной (осложненная, неосложненная, изолированная, комбинированная);
- атипичной (стертая, бессимптомная).
При неосложненной форме патогенному воздействию подвергаются только слюнные железы, при осложненной свинке влияние вируса распространяется на другие органы и системы. При атипичной форме симптомы могут быть стертыми и слабо выраженными, или заболевание протекает вообще без каких-либо клинических проявлений.
По тяжести выделяют паротит легкой, средней или тяжелой степени. Критериями тяжести служат выраженность интоксикации организма, температура, наличие местных проявлений и осложнений. В легкой и среднетяжелой формах протекает, как правило, изолированное поражение околоушных слюнных желез. При тяжелых формах заболевания в патологический процесс вовлекаются другие органы (поджелудочная железа, половые железы) и системы (нервная, мочеполовая).
Течение эпидемического паротита может быть гладким или не гладким, то есть, с осложнениями, присоединением вторичной инфекции, обострением хронических заболеваний.
Этиология заболевания
Свинка или паротит, причиной заболевания которого является РНК-геномный вирус Paramyxovirus, вызывает инфицирование только у человека.
Выделяется возбудитель паротита со слюной, мочой. Лабораторными методами его можно обнаружить в крови, цереброспинальной жидкости, в грудном молоке и других биологических жидкостях.
Во внешней среде вирус неустойчив. Он легко погибает под действием прямых солнечных лучей (ультрафиолетовых ламп), при высоких температурах, в антисептических растворах, при высушивании. При низких температурах вирус сохраняет свою жизнеспособность до одного года.
Пути заражения и механизм передачи
Источником эпидемического паротита является больной с выраженными и скрытыми формами заболевания. Человек становится заразным за 1-2 дня до возникновения первых признаков заболевания. Он выделяет вирус в окружающую среду первые 5-7 дней инфицирования.
Свинка передается воздушно-капельным путем. Однако, медики не исключают возможность передачи возбудителя через предметы (посуду, игрушки и др.), загрязненные слюной больного человека непосредственно перед контактом с другим человеком. Иногда наблюдается трансплацентарная передача паротита.
Чаще всего, болеют дети от 1,5 до 15 лет. Мальчики и подростки болеют чаще, чем девочки и девушки. Не защищено от паротита и взрослое население.
Возбудитель проникает в организм через слизистые оболочки верхних дыхательных путей, ротовой полости и конъюнктивы. После размножения вируса, в клетках зараженного развивается вирусемия – распространение возбудителя с током крови по организму. Более всего вирус паротита оседает в слюнных железах, яичках, поджелудочной железе и клетках нервной системы, где усиленно размножается, вызывая местные воспалительные реакции.
Поскольку слюнные железы находятся к входным воротам ближе всего, они в первую очередь подвергаются воздействию возбудителя. При этом, наблюдаются отек, инфильтрация соединительной ткани, закупорка канальцев, редко – кровоизлияния и некроз железистой ткани.
В механизмах нейтрализации вируса значительная роль принадлежит вирулицидным антителам, подавляющим активность возбудителя и его проникновение в клетки.
Клинические проявления
Инкубационный период при паротите варьируется и составляет от нескольких дней до месяца (чаще 18-20 дней).
У детей часто за инкубационным периодом в течении 1-3 дней наблюдается промежуточный (продромальный период).
Признаки паротита в продромальный период:
- озноб;
- головная боль;
- мышечные и суставные боли;
- сухость во рту;
- неприятные ощущения в области околоушных слюнных желез;
- потеря аппетита.
Эпидемический паротит часто начинается остро, с повышения температуры. Высокая температура держится не больше недели. Иногда свинка протекает с нормальной температурой тела. Самый значительный и ранний симптом паротита – выраженная болезненность позади уха при надавливании. У некоторых больных наблюдаются бессимптомные формы заболевания.
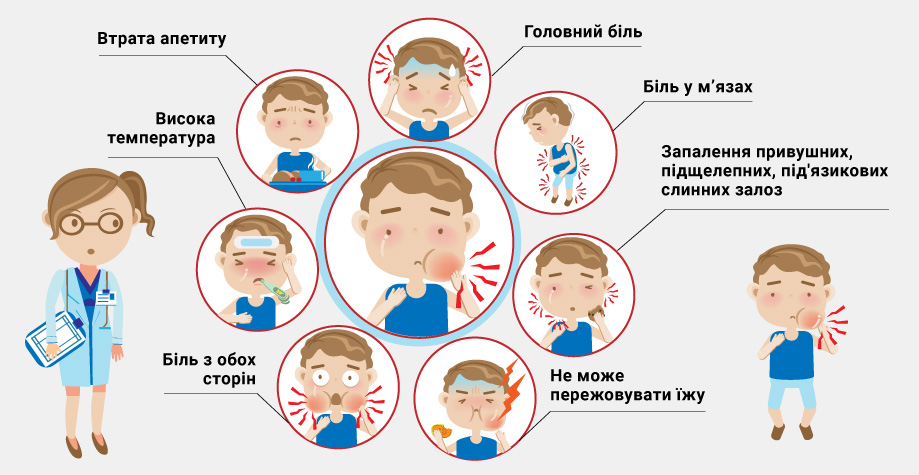
Основные симптомы свинки:
- воспаление околоушных, подчелюстных, подъязычных слюнных желез;
- припухлость и болезненность в области слюнных желез;
- высокая температура;
- общая слабость и недомогание;
- головная боль;
- бессонница.
При выраженном увеличении околоушной слюнной железы, лицо больного паротитом приобретает грушевидную форму, мочка уха со стороны пораженной железы несколько приподнимается. Кожа в месте припухлости натянутая, с трудом собирается в складки, лоснится. В околоушной области беспокоят чувства напряжения и боли, особенно в ночное время.
Если отек железы давит на евстахиеву трубу, в ушах может появиться боль и шум. Часто, из-за болезненных ощущений позади ушей больной не может пережевывать пищу, иногда происходит тонический спазм жевательной мускулатуры.
Чаще всего, слюнные железы поражаются с двух сторон, но бывает и односторонний эпидемический паротит.
Боль держится 3-4 дня, к концу 7 дня заболевания исчезает отечность и постепенно исчезают все симптомы свинки.
В отличие от детей, паротит у взрослых протекает с более длительным продромальным периодом, выраженными клиническими проявлениями. Часто наблюдаются поражения подчелюстных и подъязычных слюнных желез, диспепсические расстройства. Выздоровление у взрослых занимает в среднем до двух недель.
Осложнения
Неблагоприятные последствия паротита проявляются, как правило, уже после острой фазы заболевания.
Осложнения свинки:
- Панкреатит
- Отек глотки, гортани, языка
- Бартолинит
- Мастит
- Гломерулонефрит
- Миокардит
- Артрит
- Неврит (повреждение лицевого нерва)
- Поражение зрительного нерва
- Диабет
- Глухота
- Артралгии
- Воспалительные заболевания мочеполовой системы (орхит, уретрит, геморрагический цистит)
- Воспаления щитовидной и вилочковой желез
- Дакриоцистит
Тяжелым осложнением эпидемического паротита является атрофия поджелудочной железы и яичек, у мальчиков – бесплодие в будущем. Со стороны нервной системы могут развиться: парезы, серозный менингит, менингоэнцефалит, гидроцефалия. В наиболее тяжелых случаях заболевание может привести к инвалидизации.
Диагностика
В постановке диагноза большую роль играет осмотр пациента и лабораторные методы диагностики.
Лабораторная диагностика паротита:
- общий анализ крови;
- анализ ликвора;
- смыв из глотки;
- серологическая диагностика;
- ПЦР-диагностика;
- иммуноферментный анализ (ИФА);
- реакция связывания комплемента (РСК);
- реакция торможения гемагглютинации (РТГА);
- раздельное определение антител к V-Ar и S-Ar возбудителя;
- определение активности амилазы и диастазы в крови и моче.
Врач-инфекционист проводит дифференциальную диагностику паротита с гнойными воспалительными заболеваниями околоушных желез, паратонзиллярным абсцессом, инфекционным мононуклеозом, токсической формой дифтерии.

Как лечить паротит
Лечение паротита при неосложненных формах проводится амбулаторно. Госпитализация проводится при тяжелых формах заболевания и развитии осложнений. При высокой температуре показан строгий постельный режим.
На сегодняшний день средства этиотропного лечения отсутствуют.
Особого ухода требует полость рта: частое питье, тщательная чистка зубов, регулярное полоскание содовым раствором или чистой водой.
Методы лечения паротита:
- сухое тепло на область околоушных желез (УФО-лампа, сухие согревающие компрессы);
- местные физиотерапевтические процедуры (УВЧ-терапия, диатермия);
- дезинтоксикационная терапия;
- жаропонижающие препараты (при температуре выше 38 градусов).
Если развивается воспалительный процесс в яичках (орхит), то рекомендуется использовать суспензории, местно в первые 3-4 дня – холод, а потом – тепло.
Больных необходимо изолировать на 9-10 дней. Помещение, где находится заболевший, нужно часто проветривать, регулярно проводить влажную уборку, для личного пользования выделяется отдельная посуда, средства личной гигиены, детям – игрушки.
Если ребенку еще не исполнилось 10 лет и он ранее не болел свинкой, то он подлежит карантину на 3 недели с момента последнего контакта с заболевшим.
Контроль излеченности
Диспансерное наблюдение за лицами, переболевшими эпидемическим паротитом, не предусмотрено. Если у больного наблюдались осложнения в виде менингита или менингоэнцефалита, необходимо регулярное наблюдение на протяжении 2 лет у невролога.
Профилактика
Главная профилактика паротита – вакцинация детей. Профилактическая прививка от паротита проводится в соответствии с календарем прививок в возрасте 12 месяцев с последующей ревакцинацией в 6 лет одной прививкой включающей вакцину от паротита, кори и краснухи.
Вакцинация от паротита показала свою высокую эффективность, она способствует уменьшению заболеваемости паротитом, снижению числа и тяжести осложнений.
По результатам серологического скрининга возможно проведение экстренной вакцинации подростков и взрослых.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Воспаление Околоушной Слюнной Железы-Паротит
По клиническому течению воспаление околоушной слюнной железы, или паротит, разделяют на острый, хронический и обострение хронической формы.
По этиологическому фактору:
- инфекционные
- нейроэндокринные
По характеру инфекции:
- банальные неспецифические
- специфические
Острый эпидемический паротит
Эпидемический паротит — инфекционное заболевание, возбудителем является фильтрующий вирус. Чаще всего возникает в детском возрасте.

Симптомы эпидемического паротита
Зачастую в продромальном периоде первым симптомом эпидемического паротита является стоматит. Затем появляется припухлость железы, болезненность, оттопыривание мочки уха, снижение саливации, температура до 39 С. Лихорадка длится 5-7 дней.

Пациент может жаловаться на усиление болезненности при жевании, открывании рта, на появление сухости полости рта. В полости рта можно увидеть отек и гиперемию слизистой оболочки зева и вокруг отверстия выводного протока. Припухлость железы удерживается в течение 2-4 недель.

Острый эпидемический паротит может сопровождаться поражением нервной системы (менингит, менингоэнцефалит, неврит), пищеварительной системы (диспепсия), сердечно-сосудистой (боль в области сердца, одышка), органов зрения, слуха.
Дифференциальная диагностика эпидемического паротита
Дифференциальную диагностику эпидемического паротита проводят с ложным паротитом, паренхиматозным паротитом, болезнью Микулича.
Ложный паротит представляет собой односторонний острый серозный лимфаденит внутрижелезистых лимфоузлов околоушной области. Развивается как осложнение затрудненного прорезывания третьих моляров. При этом заболевании слюноотделение остается в норме.

Паренхиматозный паротит характеризуется длительным хроническим течением с периодами обострения.
При болезни Микулича поражаются все слюнные и слезные железы.
Лечение эпидемического паротита
Лечение эпидемического паротита направлено на устранение симптомов и предупреждение осложнений, так как специфической терапии на данный момент нет. Больным назначается постельный режим на 7-15 дней, пюреобразное питание, согревающие компрессы, полоскания полости рта антисептиками. Назначают антибиотики в профилактических целях.
При нагноении проводят хирургическое лечение. Разрезы производят по направлению ветвей лицевого нерва, рассекают скальпелем кожу и подкожно жировую клетчатку, кровоостанавливающим зажимом расслаивают капсулу и железу. Рану и выводной проток промывают антибиотиками.

Профилактика эпидемического паротита
Профилактика эпидемического паротита заключается в изоляции пациента на время болезни и 14 дней после исчезновения всех симптомов.
Также проводится вакцинация паротитно-коревой и паротитной живой вакциной. Входит в обязательный календарь прививок. Вакцинацию проводят в 12 месяцев и ревакцинируют в 6 лет.
Острый неэпидемический паротит
Острый неэпидемический паротит- воспаление околоушной железы в результате нарушенного слюноотделения по причине общих и местных факторов.
Причины неэпидемического паротита
Причинами неэпидемического паротита, как уже говорилось ранее, являются общие и местные факторы.
К общим факторам относят инфекционные заболевания, истощение организма, хирургические вмешательства. Местные факторы: воспаление СОПР, инородное тело в выводном протоке железы, лимфаденит, отит, гайморит.
Клиника неэпидемического паротита
Клиника неэпидемического паротита довольно яркая. Пациент жалуется на наличие боли и припухлости чаще в области одной железы. Температура тела выше 39 С. Затем отекает вся околоушная область, оттопыривается мочка уха, появляется затруднение глотания и дыхания, а вслед за этим появляется ксеростомия. Из-за отека сглаживается кожа в области наружного уха, сдавливается слуховой проход, снижается слух. При массировании железы появляется мутный или гнойный экссудат. Воспаление нарастает 3-4дня, затем острые воспалительные реакции спадают, в области железы долгое время сохраняется уплотнение.

Различают 3 формы острых неэпидемических паротитов: катаральную, гнойную, гангренозную.
Гнойная форма характеризуется интенсивной рвущей болью. Это происходит по причине скопления гноя, образующегося из распада железистой ткани, под капсулой железы. Со временем может образоваться свищ в наружном слуховом проходе, далее распространяться в окологлоточное пространство с образованием окологлоточной флегмоны, вплоть до медиастинита.
Для гангренозной формы характерен обширный некроз такни и развитие медиастинита, тромбозов, флебитов, сепсиса.
Лечение неэпидемического паротита
Лечение неэпидемического паротита на начальной стадии консервативное. Назначают щадящую диету, УВЧ, сухое тепло и компрессы на основе димексида, противовоспалительных средств, антибиотиков. Показаны сульфаниламидные препараты внутримышечно и антибиотико-новокаиновые блокады подкожно и со стороны полости рта по ходу выводного протока.
При тяжелом состоянии назначают антибиотики каждые 3 часа. Также хороший эффект дают промывания выводных протоков химотрипсином. При гнойной форме лечение хирургическое. Делают один разрез по углу челюсти, расслаивают ПЖК, околоушно-жевательную фасцию, а второй разрез по краю скуловой дуги и ставят дренаж.
Профилактика неэпидемического паротита
Профилактика неэпидемического паротита включает в себя хорошую гигиену полости рта, назначение слюногонных средств в случае ксеростомии и дезинфицирующих средств, которые выделяются через слюнные железы (фенилсалицилат, гексаметилентетрамин).
Хронический паротит
Острый паротит редко хронизируется, поэтому хронический паротит чаще возникает как первичное заболевание.
Хронические паротиты классифицируются на 2 группы: паренхиматозные и интерстициальные.
Хронический паренхиматозный паротит
Хронический паренхиматозный паротит нередко протекает бессимптомно. Однако клиника бывает разнообразной. Пациенты могут жаловаться на припухлость, боль в области железы, вкус гноя во рту. Заболевание длится долго, периодически обостряясь. Чаще поражается одна железа.
Объективно можем увидеть припухлость железы с четкими контурами. Пальпация безболезненная, железа плотная, поверхность бугристая. При массаже железы – слюна с гноем.
Диагностика
Для диагностики проводят контрастную сиалограмму. На сиалограмме можно увидеть деформацию и/или некроз протоков 2-4 порядка и паренхимы железы – на снимке полости, заполненные контрастным веществом. При прогрессировании заболевания полости сливаются, увеличиваются участки некроза вплоть до замещения железистой ткани фиброзной.
Радиосиалографический метод позволяет выявить стадию заболевания. На начальной стадии наблюдается быстрое накопление радиоактивности. В стадии выраженных признаков – медленное накопление. В поздней стадии радиоактивность низкая.
Также применяют цитологический метод диагностики пунктата и секрета железы.
Лечение хронического паренхиматозного паротита
Лечение хронического паренхиматозного паротита представляет трудности из-за неспособности погибших тканей железы регенерировать. Поэтому задача стоматолога заключается в купировании заболевания.
Железу бужируют глазными зондами и каждый день промывают растворами антибиотиков и массируют, освобождая от раствора и гноя до появления чистой слюны. Также протоки можно промывать химотрипсином, раствором калия йодида. Показаны новокаиновые блокады, рентгенотерапия.
При частых рецидивах проводят погашение функции железы трехкратной инстилляцией этилового спирта с нарастающей концентрацией 60-80-96.
Хирургическое лечение: паротидэктомия, экстирпация околоушного протока+денервация ушно-височного нерва.
Хронический интерстициальный паротит
Хронический интерстициальный паротит составляет 10% хронических форм паротита. Заболевание характеризуется разрастанием междольковой соединительной ткани без некроза паренхимы.
Клиника
Пациенты жалуются на припухлость в области железы, периодическое покалывание и боль. Чаще поражаются 2 железы.
Объективно кожные покровы не изменены, пальпация безболезненная, железа мягкая. Слюна чистая, но наблюдается гипосаливация, функция железы снижена. При прогрессировании заболевания слюноотделение прекращается, происходит слущивание эпителия выводных протоков.

На сиалографии определяется сужение протоков, их контуры четкие.
Лечение проводят рентгенотерапией – 0,6-0,9 Гр каждые 2-3 дня. Также назначают пирогенал (противосклеротическое действие) и галантамин (улучшение функции железы).
Эпидемический паротит — опасная болезнь, вызывающая улыбку
” data-image-caption=”” data-medium-file=”https://unclinic.ru/wp-content/uploads/2019/05/parotit-u-rebenka-900×599.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2019/05/parotit-u-rebenka.jpg” title=”Эпидемический паротит — опасная болезнь, вызывающая улыбку”>
Алена Герасимова (Dalles) Разработчик сайта, редактор
- Запись опубликована: 31.05.2019
- Время чтения: 1 mins read
Свинка поражает околоушные слюнные железы. Она именуется еще заушницей, но научное ее название — эпидемический паротит. В основном пик заболеваний приходится на зимне-весенние месяцы.
Почему паротит называется свинкой
Еще утром у первоклассника Вани болела голова. Но поднявшись и позавтракав, он почувствовал себя несколько лучше и отправился в школу.
В школе его встретила ватага ребят, и он как будто бы забыл про свое недомогание. Однако когда мальчик разделся и вошел в класс, одна из девочек, внимательно взглянув на него, сказала:
— Что с тобой, Ваня? Ты стал похож на поросенка!
Услышав это, вошедшая учительница не стала начинать урок, а отвела Ваню в кабинет врача. Осмотрев его, врач сказал:
— Не обижайся, Ваня, что тебя назвали поросенком. Твоя болезнь так и называется — свинка.
По поводу паротита существует много шуток. Даже в одном из капитальных медицинских руководств конца прошлого века отмечалось, что указанная болезнь, не в пример прочим, вызывает скорее улыбку, нежели чувство сострадания, настолько забавным кажется выражение лица у таких больных.
Действительно ли свинка — это смешно?
Лечащие врачи относятся к эпидемическому паротиту очень серьезно. Это определяется не только тем, что по уровню заболеваемости он на одном из первых мест среди детских капельных инфекций. Но также длительностью заболевания и возможностью серьезных осложнений, проявляющихся в специфических менингитах, энцефалитах и менингоэнцефалитах — поражениях мозга и мозговых оболочек. Изредка возникают и психические нарушения.
При эпидемическом паротите иногда страдает поджелудочная железа (панкреатит), что значительно осложняет течение болезни. Встречаются также и осложнения со стороны органа слуха, бесплодие.
Как происходит заражение паротитом
Возбудитель паротита — вирус, проникающий в организм через слизистую ротовой полости и верхних дыхательных путей. Затем он попадает в кровь и разносится в различные органы и ткани, избирательно поражая слюнные и половые железы, а также мозговые оболочки.
Бессимптомно инфекция может протекать в 15—30% случаев. Инкубационный период при паротите колеблется от трех дней до месяца, составляя в среднем около двух недель.
Источником инфекции является больной с выраженной или стертой формой заболевания. В отличие от других капельных инфекций при паротите возбудитель локализуется не в дыхательных путях, а в слюнных железах и выводится со слюной. Поэтому возможен такой путь передачи вируса, как ослюнение игрушек, а у взрослых передача может осуществляться, например, при пользовании одной посудой или докуривании сигарет.
Эти обстоятельства, а также нестойкость вируса к окружающей среде — причина того, что заражения происходят обычно при непосредственном тесном контакте с больным, либо в семье, либо в детском коллективе.
Профилактика свинки
Для сокращения вероятности заражения свинкой необходимы элементарные меры разобщения и изоляции больных людей в период эпидемической опасности. Напротив, скученность людей в жилых и производственных помещениях и их неудовлетворительные санитарно-гигиенические условия способствуют распространению паротита.
Восприимчивы к паротиту особенно дети, но до 6 месяцев жизни они обладают материнским иммунитетом. Чаще всего поражаются 3-10 летние дети. К 15 годам 50% детей оказываются переболевшими и приобретают естественный иммунитет.
Больной паротитом подлежит изоляции до девятого дня болезни дома, а при осложнениях — в стационаре.
Дети до десятилетнего возраста, ранее не перенесшие паротит и имеющие контакты с больными должны быть разобщены от других детей на 21 день. При выявлении больного в дошкольных учреждениях прекращается прием новых детей (не перенесшим паротит). Слабым детям врач может назначить профилактический ввод гамма-глобулина.
Российскими учеными разработана технология приготовления живой противопаротитной вакцины. Прививки вводят внутрикожно и подкожно. Вакцинация обеспечивает 10-кратное снижение заболеваемости паротитом среди привитых. Выраженный профилактический эффект сохраняется более 5 лет.
Иммунизации подлежат в первую очередь дети в организованных коллективах. В настоящее время введена повсеместная вакцинация против паротита. Но родители сами решают, делать ли прививки. Решайте!
Эпидемический паротит (свинка)

До 60-х годов ХХ века эпидемический паротит (в быту часто называемый свинкой) являлся широко распространенным заболеванием, которое приходилось переносить практически каждому ребенку. Болезнь характеризуется острым течением и поражает, в первую очередь, слюновыделительные железы, вызывая характерную припухлость шеи. Вирусному поражению могут подвергаться другие органы и центральная нервная система.
Общая информация
Возбудителем эпидемического паротита является парамиксовирус Pneumophila parotiditis, носителем которого может быть только человек. Во внешней среде он крайне неустойчив и разрушается при:
- воздействии высокой температуры – кипячении, ошпаривании, обработке паром, проглаживании;
- обработке УФ-лучами, в том числе прямым солнечным светом;
- высушивании;
- обработке кислой либо щелочной средой, в том числе мыльным раствором;
- контакте с водным раствором этилового спирта (не менее 50%);
- обработке раствором формалина (не менее 0,1%) или другими антисептиками.
Передача вируса от больного к здоровому человеку осуществляется воздушно-капельным путем, очень редко регистрируются случаи бытового заражения через предметы или вертикального – от матери к плоду во время беременности. Наиболее часто свинка поражает детей школьного возраста, малыши до 5 лет и взрослые заболевают намного реже.
Как распознать инфекцию
Между моментом заражения и появлением первых симптомов свинки, как правило, проходит две-три недели. За это время вирус распространяется в организме, поражая преимущественно железистые органы. За 1-2 дня до манифестации клинических признаков больной может ощущать типичные признаки инфекционной интоксикации – головную боль, озноб, недомогание, боль в мышцах, чувство недомогания и разбитости, ухудшение аппетита.
Проникновение вируса в клетки слюнной железы приводит к ее воспалению, что внешне выражается в характерном опухании области шеи и заушной зоны. Опухоль сопровождается болезненными ощущениями, которые усиливаются при жевании и во время разговора, а также сухостью в рту из-за ухудшения слюноотделительной функции. Припухлость сохраняется в течение нескольких дней, а затем постепенно уменьшается и сходит на нет. Общая длительность болезни составляет две, реже три недели.
 В настоящее время до 50% случаев заболевания характеризуются стертой симптоматикой либо бессимптомным течением. Тем не менее, больной, независимо от наличия внешних признаков, активно выделяет вирус в окружающую среду и представляет опасность для окружающих. Риск инфицирования возрастает:
В настоящее время до 50% случаев заболевания характеризуются стертой симптоматикой либо бессимптомным течением. Тем не менее, больной, независимо от наличия внешних признаков, активно выделяет вирус в окружающую среду и представляет опасность для окружающих. Риск инфицирования возрастает:
- у людей, отказавшихся от вакцинации;
- весной и осенью из-за общего понижения иммунитета в эти периоды;
- при частых простудах;
- у пациентов, проходящих длительный курс лечения антибиотиками или гормональными препаратами;
- у людей с хроническими заболеваниями;
- при несбалансированном, нерегулярном или недостаточном питании;
- при несоблюдении правил личной гигиены и карантинных предосторожностей, особенно во время контактов с больным.
Заболевание характеризуется высокой контагиозностью, после перенесенного заболевания или вакцинации формируется стойкий, длительный иммунитет. Свинка у детей протекает достаточно легко, тогда как взрослые переносят болезнь намного хуже: отек слюнной железы у них часто сохраняется в течение двух недель и даже дольше.
Диагностические методы
При появлении характерной опухоли, как правило, диагностика эпидемического паротита сводится к подтверждению клинической симптоматики. В неочевидных случаях пациенту назначают:
- общие лабораторные анализы крови и мочи;
- серологические исследования ИФА, РСК, РТГА;
- тест ПЦР.
Для выявления антител у пациента забирают на анализ кровь либо другие биологические жидкости – смывы с горла, секрет слюнной железы либо мочу. Метод ИФА позволяет выявить наличие вируса спустя 2-3 дня после начала заболевания, тогда как прочие тесты дают достоверный результат не ранее чем на 5-6 день.
Эффективная терапия заболевания
 Основной задачей медиков в процессе лечения свинки является предупреждение развития осложнений. Больному показан строгий постельный режим в течение 10 дней или дольше, в зависимости от состояния. Статистика свидетельствует, что при несоблюдении постельного режима случаи развития орхита отмечаются в три раза чаще, чем у тех, кто выполняет врачебные рекомендации. При неосложненных случаях больной остается дома, госпитализация необходима только при возникновении тяжелого осложнения либо чтобы исключить дальнейшее распространение инфекции. Важно обеспечить больному надлежащий уход, в том числе:
Основной задачей медиков в процессе лечения свинки является предупреждение развития осложнений. Больному показан строгий постельный режим в течение 10 дней или дольше, в зависимости от состояния. Статистика свидетельствует, что при несоблюдении постельного режима случаи развития орхита отмечаются в три раза чаще, чем у тех, кто выполняет врачебные рекомендации. При неосложненных случаях больной остается дома, госпитализация необходима только при возникновении тяжелого осложнения либо чтобы исключить дальнейшее распространение инфекции. Важно обеспечить больному надлежащий уход, в том числе:
- обильное теплое питье для снижения интоксикации продуктами клеточного распада;
- жидкую или полужидкую пищу, не требующую жевания;
- регулярную чистку зубов и полоскание полости рта кипяченой водой или слабым содовым раствором;
- сухие согревающие компрессы на опухоль.
При развитии осложнений врач назначает соответствующее лечение согласно показаниям. Выздоровление наступает спустя две-три недели после начала болезни.
Важнейшим фактором профилактики свинки является своевременное введение ребенку живой вакцины. Плановая вакцинация проводится годовалым детям с ревакцинацией в 6-летнем возрасте. Пациентов старшего возраста прививают по эпидемиологическим показаниям. Статистика свидетельствует, что привитые дети и взрослые заболевают свинкой значительно реже, а в случае инфицирования существенно снижается риск развития осложнений.
Часто задаваемые вопросы
Как передается свинка через вещи?
Как правило, вирус передается воздушно-аэрозольным способом, через вдыхание здоровым человеком микрокапель слюны и слизи, распространяемых больным при дыхании и кашле. Бытовой путь заражения свинкой возможен только при совместном использовании посуды, столовых приборов или других предметов, на которых остается свежая слюна больного.
Можно ли заразиться во второй раз?
Риск повторного заражения свинкой составляет не более 1-2%. Заболевание наиболее часто развивается:
- у людей, долгое время контактирующих с больным, из-за чего в организм попадает огромное количество вирусов, с которыми иммунная система не успевает справляться;
- после прививки некачественной или просроченной вакциной, не формирующей надежного иммунного ответа на вирус;
- после массированного переливания крови или пересадки костного мозга;
- в случаях, когда вакцина была введена, несмотря на наличие противопоказаний, например, во время простуды в острой фазе.
Прививка качественной вакциной надежно защищает от заболевания свинкой.
Нужна ли специальная диета при свинке?
Поскольку заболевание характеризуется сильной интоксикацией организма, больному показана диета, снижающая нагрузку на печень. Во время болезни следует отказаться от острых, пряных, жареных продуктов, консервов, соленостей и копчений, чересчур жирной, кислой или сладкой пищи, ограничить потребление соли и белковых продуктов. Пища должна быть полужидкой и протертой, чтобы исключить необходимость жевания.
ЭПИДЕМИЧЕСКИЙ ПАРОТИТ
Эпидемический паротит (свинка, заушница) традиционно относят к числу «детских» инфекций, поскольку возбудитель заболевания, обладающий достаточно высоким индексом контагиозности, способен к быстрому распространению преимущественно среди детского контин

Эпидемический паротит (свинка, заушница) традиционно относят к числу «детских» инфекций, поскольку возбудитель заболевания, обладающий достаточно высоким индексом контагиозности, способен к быстрому распространению преимущественно среди детского контингента. Однако этот факт не исключает возможность развития заболевания у взрослых. Недостаточное внимание врачей к особенностям течения данного заболевания у взрослых таит в себе серьезную опасность из-за возможности поражения, в частности, нервной системы и репродуктивного аппарата мужчин.
Эпидемический паротит (ЭП) представляет собой острое системное вирусное инфекционное заболевание, регистрируемое чаще у детей школьного возраста и характеризующееся преимущественным поражением слюнных желез, а также других железистых органов и нервной системы.
Возбудителем эпидемического паротита (ЭП) является вирус, принадлежащий к семейству Paramyxovirus, для которого характерен выраженный полиморфизм: его размеры могут варьировать от 100 до 600 нм, а по форме представлять округлые, сферические или неправильные элементы. Геном вируса представлен одноцепочечной спиралевидной РНК, окруженной нуклеокапсидом. Антигенная структура вируса стабильна, и на сегодняшний день известен только один его серотип. Вирус обладает нейроминидазной, гемолитической и гемагглютинирующей активностью, которые связаны с гликопротеинами HN и F.
In vitro вирус ЭП культивируется на различных клеточных культурах млекопитающих и куриных эмбрионах.
Вирус ЭП нестоек во внешней среде и проявляет исключительную чувствительность к высокой температуре, ультрафиолетовому излучению, высушиванию и дезинфицирующим веществам.
Несмотря на то что в экспериментальных условиях удается воспроизвести заболевание у некоторых видов млекопитающих (прежде всего, на обезьянах), считается, что «естественным хозяином» вируса ЭП является только человек с клинически манифестными, стертыми или субклиническими формами заболевания. Выделение вируса инфицированным больным начинается уже в конце инкубационного периода (за пять—семь дней до начала заболевания) и продолжается вплоть до девятого дня от появления первых клинических признаков заболевания. Таким образом, средний период контагиозности больного для окружающих составляет около двух недель. Наиболее активное выделение вируса во внешнюю среду происходит в первые три—пять дней заболевания. В остром периоде заболевания вирус ЭП обнаруживается в слюне, а в случае развития менингита — в ликворе. Кроме того, установлено, что вирус может обнаруживаться в других биологических секретах больных: крови, моче, грудном молоке и в пораженной железистой ткани.
Восприимчивость человека к паротитной инфекции оценивается достаточно высоко (около 100%) и сохраняется на этом уровне на протяжении всей жизни, если пациент ранее не перенес ЭП или не был против него вакцинирован (см. рисунок 1). Крайне редко регистрируются случаи заболевания у детей до шести месяцев и у лиц старше 50 лет.
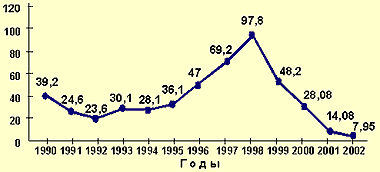 |
| Рисунок 1. Динамика заболеваемости эпидемическим паротитом в России с 1990 по 2002 гг. в показателях на 100 тыс. населения. |
Первичной локализацией возбудителя на слизистой верхних дыхательных путей с последующим поражением слюнных желез определяется воздушно-капельный путь распространения инфекции. Кроме того, допускается возможность передачи возбудителя путем прямого контакта с игрушками или посудой, контаминированных инфицированной слюной, однако следует помнить, что такой путь передачи может быть реализован только в детском коллективе, поскольку вирус ЭП нестоек во внешней среде. Одним из факторов, ускоряющих распространение вируса ЭП, является наличие сопутствующих острых респираторных инфекций — за счет существенного повышения выделения возбудителя во внешнюю среду.
ЭП относится к «управляемым» инфекциям, уровень заболеваемости которых зависит от проведения вакцинации. Но на сегодняшний день только в 38% стран мира вакцинация против ЭП включена в национальные прививочные календари (Galazka A. M. et al., 1999). Вакцинация против ЭП значимо повлияла на показатели заболеваемости. До введения обязательной вакцинации ЭП имел эпидемическое распространение преимущественно среди детей младшего школьного возраста. Подъем заболеваемости был типичен для осенних и зимних месяцев, а эпидемии повторялись через каждые два—пять лет. Из-за постоянной циркуляции вируса среди детского контингента, к 15 годам антитела к вирусу ЭП в сыворотке крови обнаруживались более чем у 90% детей. Внедрение обязательной вакцинации способствовало весомому (в десятки раз) снижению заболеваемости ЭП. В то же самое время была отмечена тенденция к изменению возрастной структуры заболевших: на фоне уменьшения заболеваемости детей вырос удельный вес заболеваемости взрослых пациентов. В условиях обязательной вакцинации случаи эпидемического распространения вируса ЭП стали регистрироваться в организованных коллективах старшей возрастной группы (воинский контингент, учащиеся колледжей и т. д.) (Caspall K. et al., 1987).
После перенесенного заболевания у больных формируется напряженный пожизненный иммунитет. В литературе имеются лишь отдельные описания повторных случаев заболевания ЭП. Хотя длительность поствакцинального иммунитета изучена недостаточно хорошо, большинство исследователей также указывают на его достаточную продолжительность.
Особую группу составляют дети до года, защита которых от заболевания ЭП обеспечивается наличием трансплацентарных специфических антител (IgG) к вирусу ЭП. Активный трансплацентарный транспорт иммуноглобулинов класса G начинается уже в шесть месяцев беременности и быстро нарастает к ее концу. В сыворотке крови плода концентрация IgG превышает материнские уровни в соотношении 1,2-1,8 : 1. В течение первого года жизни титры IgG к вирусу ЭП медленно снижаются и в возрасте от девяти до 12 месяцев выявляются только у 5,2% наблюдаемых (C. Nicoara et al., 1999).
Многие исследователи указывают на то, что хотя, в целом, уровень заболеваемости ЭП снижается, риск появления нозокомиальных форм болезни возрастает, что объясняется поздним выявлением больных, у которых заболевание протекает с развитием серозного менингита, орхита, оофарита и других осложнений (C. Aitken, D. J. Jeffries, 2001).
Воздушно-капельным путем распространения вируса ЭП определяются входные ворота инфекции: слизистая рото- и носоглотки. Экспериментально установлено, что прививка вируса ЭП на слизистую оболочку носа или щеки приводит к развитию заболевания. Первичная вирусная репликация происходит в эпителиальных клетках верхних дыхательных путей и сопровождается распространением вируса в назофарингеальные и регионарные лимфоузлы с последующей виремией и системной диссеминацией вируса. Фаза виремии непродолжительная и не превышает трех–пяти дней. В этот период происходит распространение вируса в различные органы и ткани (слюнные, половые, поджелудочную железы, центральную нервную системы и др.), воспалительная реакция в которых и определяет клинические проявления заболевания.
Несмотря на то что характер патологических изменений в пораженных органах до сих пор недостаточно изучен, в последнее время особое внимание исследователи обращают на поражение железистых клеток, тогда как ранее ведущим патоморфологическим субстратом поражения рассматривали развивающиеся в органах интерстициальный отек и лимфогистиоцитарную инфильтрацию. Исследования показывают, что хотя для острого периода типично развитие отека и лимфоцитарной инфильтрации интерстициального пространства железистой ткани, однако вирус ЭП одновременно может поражать и саму железистую ткань. Так, исследование J. Aiman соавт. (1980) показало, что при орхите, помимо отека, поражается и паренхима яичек (клетки Leydig), что обуславливает уменьшение выработки андрогенов и нарушение сперматогенеза (R. Le Goffic et al., 2003). Сходный характер поражения описан и в том случае, когда оказался затронут островковый аппарат поджелудочной железы, результатом чего может быть его атрофия с развитием диабета.
В процессе развития заболевания в организме вырабатываются специфические антивирусные антитела, нейтрализующие вирус и препятствующие его проникновению в клетки. Имеются наблюдения, что дисбаланс формирующегося клеточно-гуморального иммунитета при ЭП чаще наблюдается у лиц с более тяжелыми и осложненными формами заболевания.
Период инкубации при ЭП, в среднем, составляет 18—20 дней, хотя он может быть как укороченным (до 7—11 дней), так и более продолжительным (до 23—25 дней).
Многочисленные наблюдения показывают, что клинические проявления ЭП могут широко варьировать. Так, типичные формы ЭП (с поражением слюнных желез) регистрируются только у 30—40% инфицированных, в то время как около 40—50% заболевших переносят ЭП в атипичной форме с преобладанием неспецифических респираторных признаков болезни, а у 20% пациентов он протекает вообще субклинически. Некоторые авторы указывают на то, что процент субклинических форм среди переболевших может достигать 30%. С возрастом у пациентов увеличивается частота стертых форм заболевания, а соотношение типичных и стертых форм составляет среди детей 7—9 лет — 1:1; 10–14 лет — 1:3; и 15–19 лет — 1:11 (В. А. Постовит, 1997). Четкого объяснения данного феномена пока не существует, если не принимать во внимание традиционного — о наличии у пациентов разной степени выраженности специфического противопаротитного иммунитета.
Для ЭП типично острое начало заболевания, хотя у 15% взрослых и 5% детей заболевание может манифестировать с короткого (до одних суток) продромального периода, который крайне редко может удлиняться до двух-трех суток. Для него типичны неспецифические проявления в виде общего недомогания, головной боли, миалгий, чувства познабливания, субфебрильной температуры, анорексии и катаральных явлений.
Типичная форма ЭП характеризуется поражением слюнных желез, регистрируемых уже в первые сутки заболевания. Хотя при ЭП могут поражаться любые слюнные железы, тем не менее более специфично для этого заболевания вовлечение околоушных слюнных желез, которое у 70—80% пациентов имеет двустороннюю локализацию. При этом следует помнить, что синхронность поражения околоушных слюнных желез не типична, и интервал времени между поражением одной и другой железы может составлять от одних до трех суток.
В большинстве случаев у больных отмечается комбинированный характер поражения с вовлечением в процесс не только околоушных, но и подчелюстных и подъязычных слюнных желез. Изолированное поражение подчелюстных и подъязычных слюнных желез хотя и возможно, однако представляет большую редкость.
Развитие воспаления в слюнных железах, как правило, сопровождается лихорадкой, хотя описаны случаи, когда ЭП протекал без повышения температуры тела или с субфебрилитетом. Практически одновременно с повышением температуры до 39-40°С больные отмечают болевые ощущения в области околоушных слюнных желез, особенно при жевании и открывании рта. Болевые ощущения в области проекции околоушных слюнных желез предшествуют развитию отека железы у подавляющего большинства заболевших (свыше 90%). К числу ранних клинических признаков ЭП относится симптом Филатова (обнаружение болевых точек). Уже в течение первых суток у больных в области проекции околоушной слюнной железы появляется небольшая припухлость. Достаточно быстро (в течение нескольких часов) развивается отек, который может распространяться на область сосцевидного отростка, кпереди на щеку и на область шеи. По мере увеличения околоушной слюнной железы, мочка уха на стороне поражения поднимается вверх, придавая лицу больного типичную «грушевидную» форму. Отек околоушной железы с момента начала заболевания нарастает в течение трех—пяти дней. Кожа в области проекции воспаленной слюнной железы напряжена, лоснится, однако ее цвет не изменен. У больных отмечается умеренная болезненность при пальпации пораженной железы.
В этот период больные часто жалуются на шум и боль в ухе (на стороне поражения), что обусловлено сдавливанием отечной железой евстахиевой трубы, их беспокоят затруднения при глотании и разговоре. Описанный при ЭП симптом Мурсу (небольшая гиперемия и отек слизистой в области устья выводного стенонова протока) может выявляться, по данным разных авторов, от 5 до 80 и более процентов случаев.
Как показывают исследования последних лет, лимфатический аппарат также вовлекается в процесс при ЭП, тем не менее увеличение регионарных лимфатических узлов у больных выявляется довольно редко (от 3 до 12%), что отчасти можно объяснить тем, что камуфлируется развивающимся отеком на стороне поражения. Развитие гепатолиенального синдрома для ЭП также не типично.
Лихорадочная реакция у больных ЭП сохраняется в течение всего периода разгара заболевания, которому соответствует развивающийся отек пораженной слюнной железы. Наблюдения показывают, что у детей разрешение отека происходит уже к девятому дню болезни, тогда как у взрослых оно может наступать несколько позднее. Пролонгирование лихорадочной реакции у больных ЭП, возможно, связано с последовательным вовлечением в патологический процесс других слюнных желез либо другой локализацией процесса (орхит, ЦНС и др.). Хотя для ЭП типично одноволновое течение заболевания, описаны случаи, когда у больных регистрировались две и даже три волны заболевания.
Согласно традиционным представлениям, иная локализация патологического процесса при ЭП (кроме слюнных желез) рассматривается как осложнение заболевания. Хотя эти поражения действительно регистрируются в более поздние сроки, тем не менее современные исследования позволяют рассматривать их как более тяжелые варианты течения заболевания (В. И. Покровский, С. Г. Пак, 2003), поскольку они обусловлены специфической тропностью вируса ЭП (см. таблицу 1).
В. А. Малов, доктор медицинских наук, профессор
А. Н. Горобченко, кандидат медицинских наук, доцент
ММА им. И. М. Сеченова, Москва
Капли от курения Табамекс: инструкция по применению и реальные отзывы бросивших курить
Курение является одной из наиболее распространенных зависимостей среди различных слоев населения.
Причиной тому является легализация табака и свободная продажа табачных изделий. Большинство людей начинают курить в юношеском возрасте (13-15 лет).
К 30-40 годам многие пытаются отказаться от привычки, так как никотин крайне негативно сказывается на здоровье (зубы приобретают желтый оттенок, возникают сбои в работе ССС, нарушается функционирование органов дыхания, повышается развития опухолевых процессов).
Избавиться от никотиновой зависимости несложно с помощью капель от курения Табамекс, которые согласно реальным отзывам потребителей, имеют большой успех и помогают устранить тягу к никотину даже у заядлых курильщиков.
Проблема зависимости от сигарет
Никотин — это вещество растительного происхождения, в минимальных количествах содержится в листьях коки и является сильнейшим ядом.
После курения происходит стремительное всасывание никотина в систему крови и распространение по всему организму.
Проникая в структуры головного мозга, вещество оказывает влияние на н-холинорецепторы, в связи с чем повышается уровень адреналина, соответственно увеличивается артериальное давление, ускоряется частота дыхания и сердцебиения, отмечается дрожание конечностей.

Никотин является сильнейшим ядом и при длительном употреблении вызывает различные заболевания
Люди с никотиновой зависимостью, непрерывно курящие на протяжении более 10-15 лет, находятся в группе риска развития серьезных патологий сердца и сосудов (в частности инфаркта и инсульта) и возникновения раковых процессов органов дыхательной системы.
Также никотин стимулирует повышение значений нейромедиатора дофамина (предшественник адреналина) – «гормона счастья и удовольствия».
Состояние при приеме никотина сравнивают с возникающим эйфорическим настроением при употреблении кокаина. В дальнейшем желание возвратить приятные ощущения повышаются и развивается зависимость.
Причинами развития табакозависимости являются неполадке в семье, личной жизни, а также на работе.
Подростки, пытаясь быть популярными либо под психологическим давлением со стороны курящих товарищей, пробуют свою первую сигарету.
В результате попадания никотина в организм, его концентрация в крови снижается только спустя 2-3 часа.
При распаде никотина в печени выделяется вещество – котинин, имеющее схожие свойства с никотином, но в более слабой степени. Полувыведение продуктов распада составляет до суток, полное выведение из организма длится от 2 до 7 дней.
Избавиться от пагубной привычки пытаются люди уже в более сознательном возрасте, чаще при развитии проблем с функционированием внутренних органов и систем из-за никотинового влияния, отсутствует возможность полноценно заниматься спортом и преодолевать далекие расстояния, так как это приводит к сбоям дыхательной функции.
Принцип действия препарата Табамекс
Лечение от никотиновой зависимости, не менее трудоемкий процесс по сравнению с терапией алкоголизма или наркомании.
Прекращение курения сопровождается неприятными психологическими ощущениями, появляется раздражительность и недовольство, это приводит к снижению работоспособности и ссорам с окружающими.
Если принято решение бросить курить специалисты – наркологи рекомендуют использовать капли Табамекс, препарат на основе растительных компонентов и витаминных комплексов.

Натуральный состав Табамекс способствует очищению организма и отказу от курения
Особые вещества – сапонины – выступают блокираторами рецепторов, стимулирующих повышение уровня дофамина и тем самым предотвращая развитие эйфории во время курения. Постепенно желание вдохнуть табачный дым снижается, а со временем полностью исчезает.
Уникальный натуральный состав каплей от курения Табамекс способствует очищению организма от последствий табакокурения и скопления никотина – из органов дыхания выводится слизь, очищается кровь, улучшается метаболизм, нормализуется психологическое состояние. Витаминизированный препарат насыщает все клеточные структуры организма необходимыми питательными веществами.
Не все пациенты доверяют новым разрекламированным препаратам, но правдивые отзывы людей, столкнувшиеся с проблемой курения говорят о высокой эффективности Табамекса.
Большинство утверждает о улучшении потенции, повышении умственных и мыслительных способностей, улучшении физического здоровья, повышении выносливости. Зависимость от табака исчезает в течение первых нескольких недель.
Действующие компоненты
В состав капель Табамекс для перорального приема входят натуральные вещества:
- сапонины;
- основные витамины;
- экстракты лекарственных растений.
Как правильно применять капли Табамекс?
Согласно инструкции по применению Табамекс принимают в следующей дозировке:
- 15-20 капель три раза в течение дня;
- прием медикамента осуществляется не зависимо от приема пищи;
- для хорошего результата важна систематичность и прием лекарства не менее 2-3 недель.
Побочные действия и противопоказания
Препарат от никотиновой зависимости представляет собой активно биологическую добавку, не оказывающую негативное действие на организм, а напротив приносящая пользу. На сегодняшний день побочных действий лекарства выявлено не было.

Табамекс состоит из природных компонентов и не имеет побочных эффектов
При развитии любых реакций вследствие приема каплей следует прекратить прием и проконсультироваться с квалифицированным специалистом.
Противопоказаниями к приему растительного средства являются:
- повышенная чувствительность организма к одному из компонентов препарата;
- бронхиальная астма;
- хронические заболевания органов дыхания и ССС;
- артериальная гипотензия;
- проблемы свертываемости крови.
Заключение
Пациенты часто задумываются, как понять развод или правда информация о действии Табамекса и на сколько эффективно данное лечение.
Если появилось желание отказаться от курения следует испробовать все возможные способы, ведь нет ничего важнее здоровья.
А о качестве и высоком действии препарата всегда можно проконсультироваться не только у врача на приеме, но и по отзывам пациентов, прошедших лечение от сигаретной зависимости.





