Трихомониаз – симптомы, лечение, профилактика


Трихомониаз — венерическое заболевание, спровоцированное одноклеточным паразитарным микроорганизмом Trichomonas vaginals. По статистическим данным ВОЗ, это заболевание обширно распространено. Приблизительно 10% людей населяющие Землю заражены им (в некоторых социальных слоях населения достигает до 40%).
Трихомониаз, попадая в организм снижает иммунитет, вследствие чего он более подвержен инфицированию другими паразитами. В девяти случаев из десяти влагалищная трихомонада выявляется и у людей, которые болеют гонорей или хламидиозом. У людей, которые заражены трихомонадой могут не сразу выявляться симптомы заболевания (в большинстве случаях у мужчин заболевание протекает бессимптомно). Не выявленный на ранних этапах трихомониаз может впоследствии привести к воспалительным процессам органов малого таза и даже к бесплодию.
Трихомониаз – что это?
Влагалищная трихомонада (Trichomonas vaginalis) – поражает мочеполовую систему у человека. Женщины в большей степени подвержены негативному воздействию этого паразитарного микроорганизма. Во влагалище присутствует женский гормон – эстроген, он вырабатывает гликоген, который необходим для существования трихомонады. Этот микроорганизм может существовать только во влагалище, в других органах он не выживет (там отсутствует гликоген).
Мужчины, зараженные им, в большей степени являются носителями данного паразитарного микроорганизма. Болезнь зачастую проходит бессимптомно и мужчина, не зная о том, что у него трихомонада заражает своего полового партнера. В редких случаях у мужчин бывают симптомы – боль в уретре и увеличение частоты мочеиспускания.
Три вида трихомонад
- Влагалищная Трихомонада (Trichomonas vagimalis) – поражает мочеполовую систему. Вагинит и уретрит – частые болезни при заражении влагалищной трихомонадой.
- Кишечная Трихомонада (Trichomonas hominis) – поражает толстую кишку, протекает заболевание бессимптомно. Заболевание может ослабить иммунитет, что в сочетании с другими болезнями кишечника приведет к большему вреду для организма.
- Ротовая Трихомонада (Trichomonas tenax – поражает ротовую полость, так же, как и кишечный трихомониаз заболевание не проявляет симптоматику, но может повлиять на течение других заболеваний полости рта, а при болезни легких может выявится и в мокроте.
Каждый из перечисленных видов трихомонад может обитать только в определенной среде и не выживет в другой.
Как можно заразится трихомониазом?
Трихомониазом – является половой венерической болезнью. Микроорганизм трихомонады содержится в жидкостях из мочеполовых органов: в моче, в выделениях из влагалища и сперме.
Используя презерватив как стандартное профилактическое средство, шансы заразиться данным паразитом достаточно низки, т.к. ваши слизистые и секреции вашего полового партнера не будут явно взаимодействовать.
Во внешней среде трихомониаз не выживает, поэтому бытовым путем шанс заразится равен нулю. Возможно лишь заражение при таких условиях – если вы будете вытирать половые органы одним и тем же полотенцем, которое только что использовал зараженный человек. Шансы выше если в это время в ванной комнате была достаточно влажно и была подходящая температура для жизнедеятельности паразита, и их было в достаточно большом количестве. Поэтому заражение бытовым путем достаточно маловероятно, слишком много факторов, которые влияют на гибель трихомониаза.
Возможно и заражение ребенка при родах, когда он проходит родовые пути матери, которая заражена данным паразитом. Процент заражения таким путем составляет не более пяти процентов и в основном это девочки, мальчики заражаются довольно редко.
Трихомониаз передается половым путем через выделения, поэтому если у детей или подростков выявляется этот паразит, то можно предположить и насилие над ним как причину. Выявив его у детей и подростков, необходимо быть очень внимательным и серьезно отнестись к данному случаю.
Заболевания при трихомониазе
Когда у зараженного человека крепкий иммунитет, заболевание может никак не проявиться, но паразит трихомонады может усугубить существующие заболевания или способствовать заболеванию другими паразитами.
Проявление трихомониаза увеличивается при ослаблении иммунитета, что может вызвать активизацию трихомонад и проявить себя сильным воспалением. Чаще всего это связано с:
- беременностью;
- менструацией;
- сильными стрессами и гормональными сбоями;
- приемом медицинских препаратов которые снижают иммунитет – гормональные, антибиотики и др.
Симптомы и первые признаки трихомониаза
В случае инфицирования микроорганизмом в первое время каких-то явных симптомов ожидать не следует. Первые признаки заражения могут проявиться через две-четыре недели, в редких случаях через четыре-семь дней. За это время влагалищная трихомониаза по кровотоку и лимфотоку перемещается по организму и закрепляется в межклеточном пространстве, также микроб может спрятаться в другом паразите. Во втором случае будет сложнее выявить трихомониаз.
Различие симптомов вызывающие заражением трихомонадой в женском организме и в мужском различаются. Но есть определенный общий перечень симптомов, которые можно выделить:
1. Мочеиспускание более частое.
2. Жжение и рези при прохождении мочи по уретре, моча мутная с кровью и с гноем.
3. Специфические запахи (зачастую запах гнили).
4. Аномальные выделения из половых органов.
5. Покраснение и зуд половых органов.
Симптомы у мужчин
Мужчина выступает неявным носителем инфекции, у него же заболевание чаще всего не вызывает симптомов в более чем 50% случаев, если нет других сопутствующих заболеваний. В запущенных случаях может возникнуть воспалительный процесс в мочеиспускательном канале и даже простатит. Возможно покраснение вокруг мочеполовых органов, аномальные выделения, зуд, и даже к бесплодию. Трихомонадный простатит почти не поддается лечению и является хроническим заболеванием.
Симптомы у женщин
Женский организм более чувствителен к заражению трихомонадой. Поэтому симптомы у женщины проявляются уже через неделю или две (возможно и через месяц).
Самые распространенные симптомы:
1. Мочеиспускание проходит с дискомфортом: резь и жжение.
2. Выделения не только во время менструального периода – симптоматичны кровянистые выделения из влагалища.
3. Покраснение, воспаление мочеполовых органов.
4. Половой акт с болями и неприятными ощущениями.
5. Аномальные выделения из половых органов – пенистое и с желтоватым оттенком.
6. Неприятный запах.
Если паразит дойдет до матки или придатков, возможны дополнительные симптомы в виде: слабость, сниженная активность, температура, боли внизу живота.
Организм, подверженный заболеванию трихомониаз также является благоприятным для других патогенов.
При выявлении данных признаков необходимо вам и вашему партнеру в кратчайшие сроки обследоваться у врача и пройти совместное лечение. Запущенное заболевание сложно поддается лечению и может перерасти в хроническое заболевание и в некоторых случаях к бесплодию.
Трихомониаз при беременности
При беременности иммунитет будущей мамы от природы ослабляется для того, чтобы плод успешно прикреплен и смог полноценно развиваться. Из-за ослабления иммунной системы обостряются хронические заболевания и возможность инфицирования другими паразитами сильно возрастает.
Трихомониаз не несет непосредственной угрозы плоду, но может ослабить иммунитет женщины и организм становится подверженным другим заболеванием (гонорея, герпес и др. ЗППП), что может привести к преждевременным родам, замершей беременности, заражению младенца во время родов (особенно у только что родившихся девочек, которые проходя через родовые пути, соприкоснулись с жидкостями из влагалища зараженной трихомонадой мамы), к выкидышу и т.п. Иногда трихомонада может негативно повлиять на внутриутробное развитие плода. Поэтому у беременных обязательно берут анализы для диагностики трихомоноза.
Трихомониаз: осложнения и последствия
Три варианты течения заболевания:
- Латентная форма. Чаще всего мужчин, реже у женщин. У человека не проявляются симптомы заболевания, они являются лишь переносчиком.
- Легкая форма заболевания: небольшим воспаление половых органов.
- Тяжелая форма: воспаление переходит на все органы малого таза.
Тяжелая форма очень опасна для организма, которая может привести к непоправимым последствиям и опасным осложнениям. В мужском организме чаще всего инфекция не вызывает никаких симптомов, он может не знать, что является переносчиком паразитарного организма трихомонады и заражать своих половых партнеров. Для того чтобы обезопасить их и себя, необходимо планово проходить обследования, не реже одного раза в год.
Одно из самых серьезных осложнений – спайки. На слизистой при воспалении из-за паразита образуются ранки, которые образуют фибриновые тяжи и рубцы. Что в последствии образуются патологии:
- У мужчин спайки в простате приводят к болям в тазовой области и к бесплодию.
- Усложняется отток мочи из-за сужения и изменения уретры
- Спайки нарушают естественное смущение органов что вызывает боли внизу живота.
- Нарушение менструального цикла у женщин, беременность протекает с осложнениями как для мамы, так и для плода.
- Женское бесплодие из-за спаек. Они усложняют прикрепление оплодотворенной яйцеклетки, т.к. маточная труба сужена из-за рубцов и яйцеклетке сложнее попасть внутрь.
Лечение трихомониаза, который перешел в тяжелую форму, длительное и сложное, т.к хирургу необходимо удалить хирургические спайки, восстановить все функции органов малого таза. Для восстановления показаны массаж, физиотерапия, физические упражнения и соблюдение здорового образа жизни.
Лечиться от трихомониаза стоит сразу, как только диагностировали показала наличие трихомонады, даже если болезнь бессимптомная. Чем дольше паразит находится в организме человека, тем больше вреда он наносит.
Диагностика трихомониаза
Проходить обследования необходимо не реже одного раза в год. Мужчинам лучше чаще, особенно если не имеют постоянного полового партнера., т.к. у них чаще всего заболевание трихомониазом проходит бессимптомно, а также если:
- Вы планируете забеременеть.
- При появлении симптомов ЗППП или при аномалии в области половых органов.
- Перед операциями на органах малого таза.
- После незащищенного полового акта.
В зависимости от вида выбранного исследования ЗППП сдаются на анализ кровь или мазок из влагалища и уретры.
Четыре вида диагностики инфекции:
- ПЦР (Полимеразная цепная реакция) – анализ выявляет следы ДНК инфекции. Этот метод является одним из самых точных, результат выдается через сутки.
- ИФА или другие серологические методы – находят антитела к патогену. Данный метод не всегда точен, часто есть случаи ложноположительных результатов.
- Микробиологическое исследование. Биоматериал помещают на питательную среду и в благоприятные для трихомонады условия, где он активно размножается. Результат исследования выдается через пару дней.
- Исследование под микроскопом. Специалистом изучается мазок под микроскопом. Данный метод самый неэффективный, потому что патоген может маскироваться в межклеточном пространстве или в других клетках.
Лечение трихомониаза
При выявлении трихомониаза к лечению следует приступить сразу же, не откладывать на потом. Противопротозойные препараты назначаются врачом индивидуально каждому пациенту. Закончив курс лечения назначенный врачом, через определенное время проводится контрольное обследование, т.к. трихомониаз довольно сложно с первого раза вылечить.
Для острого и хронического заболевания назначаются препараты – Метронидазол или Трихопол. Курс приема препарата врач назначает сам. Схема приема препарата назначается врачом с учетом вашего течения болезни. Зачастую назначают три раза в день по две таблетки с интервалом в восемь часов в течении 1 недели. Для женщин схема отличается: 2 раза в день по одной таблетке через равный промежуток времени, одновременно с приемом таблеток вводятся вагинальные свечи в течении 10 дней.
Метронидазол можно заменить на Орнидазол, Тиберал. Тинидазол др. Орнидазол назначают 2 раза в день утром и вечером после еды в течении 5 дней. Тинидазол назначают однократно 4 таблетки (1 таблетка 2 г).
Для беременных и мам кормящих грудным молоком эти таблетки противопоказаны, им назначают Орнидазол.
Женщинам назначаются крема и свечи для локальной борьбы с патогеном. Назначают такие препараты:
- Вагинальные таблетки Трихопол, Метронидазол или Клион. По одной таблетке во влагалище перед сном 10 дней.
- Вагинальные таблетки Тержинан — оказывает противовоспалительное действие и устраняет сопутствующие инфекции. По одной таблетке во влагалище перед сном в течение 10-20 дней.
- Макмиррор — вагинальные капсулы, имеет в составе нифурател. Назначают во влагалище по одной свече в течение восьми дней.
- Метрогил вагинальный гель. Имеет в составе 10 мг метронидазола на 1 г средства. Вводится 2 г однократно или по 500 мг дважды в день — десять дней.
Во время лечения микрофлора влагалища сильно пострадает, поэтому необходимо ее восстановить. Назначают свечи с полезными бактериями (например, Вагилак).
В период лечения рекомендуется воздержаться от половых контактов, вести здоровый образ жизни, укреплять иммунитет и соблюдать правила личной гигиены.
Для правильного и эффективного лечения следует обратиться к специализированному врачу, не занимайтесь самолечением. Самолечение может привести к серьёзным последствиям на ваш организм.
Профилактика трихомониаза
Ведя активную половую жизнь, не забывайте и о заболеваниях, передающихся через половой акт, многие из них скрытые и не проявляют себя в начальный период. Необходимо раз в год регулярно сдавать все анализы на ИППП, даже если нет никаких симптомов. Выявив инфекцию на ранней стадии – как правило, с ней будет легче бороться. Не нужно забывать и об общем укреплении всего иммунитета: здоровый образ жизни, физические упражнения, правильное питание.
Половой акт с одним постоянным партнером снижает риск заражения, как и использование презерватива. После незащищенного полового акта с новым партнером необходимо через месяц пройти обследование на ЗППП, трихомониаз при его наличии будет диагностирован у специалиста.
Автор статьи – Мельников Сергей Юрьевич, главный врач, дерматовенеролог, уролог, миколог, андролог высшей врачебной категории.
Трихомониаз: симптомы у мужчин, лечение

Бесплодие, простатит и импотенция – наиболее неприятные последствия трихомониаза у мужчин. Возбудитель этой инфекции способен поражать внутренние половые органы мужчины, вызывая сексуальные расстройства и нарушение репродуктивной функции. При этом заражение часто происходит легко и незаметно для человека.
Что такое «трихомониаз»?
Трихомониаз – инфекция, передающаяся половым путем и вызывающая воспаление мочеполового тракта. Причина заболевания – заражение возбудителем – влагалищной трихомонадой, одноклеточным паразитом из группы простейших (Trichomonas vaginalis).
Существуют еще ротовая и кишечная разновидности трихомонад, но эти возбудители признаны условно-патогенными и к развитию болезней у людей с нормальным иммунитетом не приводят. Несмотря на то, что заболеваемость трихомониазом в РФ идет на убыль, в структуре заболеваемости ИППП трихомонадная инфекция сохраняет лидирующие позиции. Так, в 2018 году заболеваемость трихомониазом в России составила 42,8 тысячи на 100 тысяч населения, что превышает заболеваемость гонореей, хламидиозом, сифилисом.
Возбудитель трихомониаза
Влагалищная трихомонада – жгутиковый простейший паразит, способный менять форму на округлую, грушевидную, полициклическую, амебовидную. Подвижность и изменчивость формы, наличие ферментов, разрушающих белковые структуры, позволяют возбудителю инфекции легко проникать в межклеточные пространства и проникать из мочеиспускательного канала во внутренние половые органы мужчин.
Трихомонада вырабатывает фермент гиалуронидазу, которая «разрыхляет» ткани и связи между клетками и провоцирует воспаление уретры, распространяясь по лимфатическим пространствам и кровеносным сосудам на предстательную железу и органы мошонки.
Важно! Трихомонады вырабатывают особые антигены, которые нейтрализуют клетки иммунной системы, поэтому инфекция часто протекает бессимптомно.
Возбудители трихомониаза обладают способностью к незавершенному фагоцитозу – захватыванию других клеток и микроорганизмов. Поэтому эти организмы могут создавать в себе «депо» возбудителей других ЗППП – хламидиоза, гонореи, микоплазмоза, кандидоза, генитальных вирусов и способствовать совместному заражению несколькими половыми инфекциями.
Заражение у мужчин возможно при вагинальном, оральном или анальном сексе. Наиболее частый возраст заражения трихомониазом у мужчин – 20–30 лет.
Трихомонадная инфекция у женщин и мужчин отличается своими проявлениями. У женщин она чаще протекает с симптомами, что заставляет обратиться за медицинской помощью. Для мужчин характерно стертое течение инфекции. Диагностировать трихомониаз у женщин проще в связи с особенностью возбудителя поражать влагалище. У мужчин возбудитель чаще поражает предстательную железу и выявляется сложнее. Поэтому трихомониаз регистрируют у женщин в 4–10 раз чаще, чем у мужчин.
Инкубационный период
Первые признаки трихомониаза у мужчин появляются в среднем через 5–7 дней после заражения. Инкубационный период может занять от 2–5 дней до 2–5 недель после интимного контакта. Срок зависит от количества и вирулентности (опасной активности) трихомонад, попавших в мочеиспускательный канал, а также от особенностей иммунитета организма, возраста, наличия других инфекций мочеполового тракта, сопутствующих заболеваний и принимаемых лекарств.
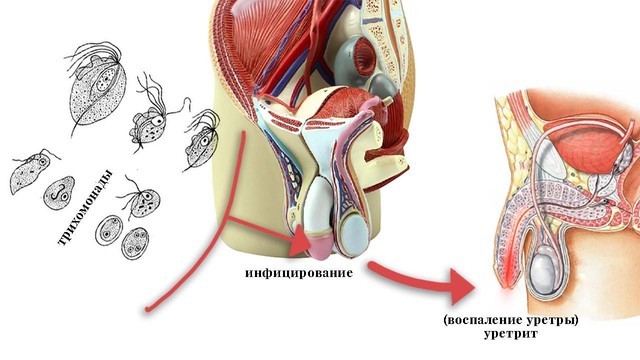 Рисунок 1. Развитие трихомониаза. Источник: СС0 Public Domain
Рисунок 1. Развитие трихомониаза. Источник: СС0 Public Domain
У мужчин форма протекания инфекции зависит от срока заражения и наличия клинических проявлений:
- Трихомонадоносительство, которое отличается бессимптомным течением.
- Свежий трихомониаз с давностью инфицирования до 2 месяцев – редко протекает в острой и подострой формах с клиническими проявлениями, которые заставляют мужчину обратиться к врачу. Чаще имеет торпидное течение с минимальными жалобами и проявлениями.
- Хронический трихомониаз, при котором длительность заражения превышает 2 месяца. Возникает как первично-хронический процесс либо является исходом нелеченной инфекции с минимальными проявлениями.
Классификация трихомониаза у мужчин
Чаще всего вагинальная трихомонада поражает у мужчин эпителиальные клетки мочеиспускательного канала, семенные пузырьки и предстательную железу. Изначально паразит прикрепляется к эпителиальным клеткам уретры. За счет своих биологических особенностей трихомонады проникают во внутренние половые органы — их привлекает секрет предстательной железы, богатый питательными веществами.
На ранних этапах инфицирования у мужчин поражается нижний отдел мочеполового тракта, и трихомониаз может проявляться в виде:
- баланита и баланопостита – воспаления головки и крайней плоти полового члена;
- уретрита – воспаления мочеиспускательного канала;
- цистита – воспаления мочевого пузыря.
Трихомониаз верхних отделов мочеполового тракта протекает в виде:
- воспаления семенных пузырьков (везикулита);
- простатита – поражения предстательной железы;
- эпидидимита – воспаления придатка яичка.
Симптомы трихомониаза
Наиболее частые симптомы у мужчин – это проявления уретрита, которому характерны:
- зуд и жжение в мочеиспускательном канале в покое и при мочеиспускании;
- скудные жидкие серовато-желтые выделения из уретры;
- покраснение и отечность наружного отверстия мочеиспускательного канала.
При баланопостите возникает покраснение и мелкие эрозии или язвочки в области головки полового члена, болезненность во время секса.
Уретрит и баланопостит более характерны для свежих проявлений инфекции. Симптомы уретрита могут проходить самостоятельно и периодически возобновляться. Если признаки уретрита исчезли сами и без лечения – значит процесс перешел в хроническую стадию и грозит развитием осложнений.
 Фото: suriyawutsuriya / freepik.com
Фото: suriyawutsuriya / freepik.com
Цистит при трихомониазе сопровождается болью в надлобковой области, болезненностью в конце мочеиспускания, патологией в общем анализе мочи — в виде повышения уровня лейкоцитов и появления в ней белка. Следует отметить, цистит у мужчин развивается редко из-за особенности строения мочевыводящих путей (длинный, по сравнению с женским, мочеиспускательный канал).
Кровь в моче или сперме может свидетельствовать о воспалительном поражении семенных пузырьков – везикулите. Этот симптом – повод незамедлительно обратиться к врачу.
Наиболее неприятные симптомы для мужчин – признаки простатита. Это боли в области нижней части живота и крестца, отдающие в промежность и прямую кишку, частые и болезненные мочеиспускания, проблемы с эрекцией и семяизвержением. При воспалении придатка яичка появляются боли в области мошонки, незначительное увеличение размеров придатка. Возникновение везикулита, простатита, эпидидимита нарушают сперматогенез, приводят к снижению подвижности сперматозоидов и увеличению патологических нежизнеспособных форм мужских половых клеток.
Диагностика трихомониаза
Учитывая, что почти в половине наблюдений трихомониаз у мужчин протекает бессимптомно, а также то, что клинические проявления инфекции мало отличаются от симптомов других ИППП, решающий момент в диагностике заболевания – обнаружение возбудителя лабораторными методами.
Для этого применяются три методики.
Исследование биологического материала под микроскопом
В качестве образца для исследования может быть мазок выделений из уретры, секрет предстательной железы после проведения специального массажа, осадок центрифугированной мочи. Для микроскопии исследуют неокрашенные (нативные) препараты, обработанные специальными красками. В нативных мазках можно зафиксировать движения трихомонад.
Для качественной диагностики в этом случае время между забором материала и исследованием в лаборатории должно быть минимальным (не превышать 10 минут), так как трихомонада быстро теряет свою подвижность вне организма.
В окрашенных мазках выявление трихомонад в уретре методом микроскопии возможно в 36–82 % наблюдений. Это зависит от качества забора материала, опыта лаборанта, выполнения пациентом условий для взятия мазка.
Рекомендуется повременить с мочеиспусканием 3–4 часа перед исследованием и исключить в течение недели прием лекарств, обладающих активностью в отношении возбудителей ИППП.
Преимущества микроскопии окрашенного мазка заключаются в оценке воспалительной реакции уретры по уровню лейкоцитов и возможностью обнаружения других возбудителей половых инфекций.
Молекулярно-биологическая диагностика (ПЦР)
ПЦР применяют для обнаружения ДНК вагинальной трихомонады. В сравнении с другими методами отличается самой высокой чувствительностью и специфичностью (97–99 %).
Материалом для исследования могут быть соскоб из уретры, моча, секрет предстательной железы и эякулят.
Культуральная диагностика
При культуральной диагностике производится посев биоматериала на специальные среды с помещением их в термостат. Чувствительность данного метода достигает 95 %, но срок оценки результата обычно превышает неделю, что ограничивает его применение по сравнению с ПЦР.
Важно! При наличии клинических симптомов уретрита проведение массажа предстательной железы для получения сока не рекомендуется с целью недопущения возможности распространения воспалительного процесса на простату.
Для дополнительной диагностики локализации патологического процесса в организме мужчины врач может назначить УЗИ органов мошонки, трансректальное ультразвуковое исследование предстательной железы (ТРУЗИ), проведение анализов мочи.
Лечение
Лечением трихомониаза у мужчин занимается врач дерматолог-венеролог. Перед началом терапии трихомониаза рекомендуют:
- Подтверждение диагноза лабораторным методом и обследование на все возможные ИППП.
- Обследование всех половых партнеров для их санации и определения возможного срока инфицирования.
Медикаментозное лечение
Для лечения трихомониаза применяют препараты, которые убивают простейших. К ним относят лекарства группы нитроимидазола и его производных (орнидазол, тинидазол).
В случае наличия смешанных половых инфекций проводится сочетанная терапия нитроимидазолами и чувствительными антибиотиками либо последовательное лечение противотрихомонадными средствами, затем – антибактериальными.
Лекарства принимают обычно в форме таблеток, но при тяжелых осложненных случаях трихомониаза, врач может назначить внутривенные препараты.
Кроме противотрихомонадных препаратов, при наличии осложнений у мужчин применяют симптоматические средства. Например, нестероидные противовоспалительные препараты в лечении эпидидимита, альфа-адреноблокаторы и миорелаксанты в терапии простатита.
Важно! Сочетание приема противотрихомонадных препаратов с алкогольными напитками недопустимо из-за риска развития нежелательных реакций: тошноты, рвоты, головной боли, тахикардии, падения АД.
На современном этапе не рекомендуется проведение системной энзимотерапии, иммуномодулирующей терапии и терапии местными антисептическими препаратами.
Физиотерапия
Физиотерапевтические методики и народные средства не применяются в лечении трихомониаза, поскольку доказательств их эффективности нет. При малейших подозрениях на возможность инфицирования важно не терять время и обратиться к специалистам.
Народная медицина
Средства из этой категории неэффективны. Любые способы избавиться от трихомониаза с помощью припарок, самодельных мазей, заговоров и прочих средств народной медицины не приведут к излечению, и могут только усугубить ситуацию. С трихомониазом надо обращаться к врачу.
Возможные осложнения
Особенность биологических свойств возбудителя и преобладание у мужчин скрытого или малосимптомного течения инфекции приводят к поражению предстательной железы, возникновению везикулита, эпидидимита. Поэтому возможный исход невыявленного и нелеченного трихомониаза у мужчин – бесплодие. Кроме того, возникает нарушение микробиоценоза мочеполового тракта с присоединением других патогенных микроорганизмов, поддерживающих хроническое воспаление в предстательной железе. Длительное течение простатита впоследствии может привести к развитию онкологического заболевания.
Профилактика
Ограничение числа половых партнеров и своевременные проверки у гинеколога — лучший способ не допустить развитие трихомониаза или других ИППП. Также важно не забывать пользоваться презервативом.
При наличии малейших подозрений на инфекцию нужно как можно раньше обратиться к врачу для полноценной диагностики и пройти соответствующее лечение, строго выполняя рекомендации специалиста. Не помешает ежегодное профилактическое обследование на ЗППП даже при отсутствии жалоб и симптомов.
 Фото: romanzaiets / freepik.com
Фото: romanzaiets / freepik.com
Заключение
Урогенитальный трихомониаз – распространенная инфекция среди мужчин репродуктивного возраста, которая может протекать с дебютом заболевания и иметь скрытое бессимптомное течение.
Для диагностики возбудителя предпочтительно использование метода ПЦР или сочетание нескольких методов лабораторной диагностики.
Частое сочетание трихомониаза с другими возбудителями ЗППП и микробными ассоциациями требует комплексного обследования на все половые инфекции и полноценного одновременного лечения всех половых партнеров.
Повторные заражения трихомониазом возможны, так как стойкого иммунитета не формируется. Арсенал лекарственных препаратов невелик, трихомонады способны формировать устойчивость к фармпрепаратам, поэтому важна профилактика первичного и повторного инфицирования.
Что делать, если обнаружен трихомониаз?

Трихомониаз, он же трихомоноз или трихомонадная урогенитальная инфекция, все термины абсолютно равноправны. Всем известная инфекция, передающаяся половым путём, которой не очень-то и боятся заразиться, и тому есть объяснение — легко лечится. Но это всё-таки половая инфекция, и как все инфекции этой локализации способна вызывать воспаление органов, ответственных за репродуктивные возможности, и при неблагоприятном стечении клинических обстоятельств, приводить к бесплодию.
Трихомониаз (трихомоноз) относится к венерическим заболеваниям, и по закону без анализа на эту инфекцию получить медкнижку нельзя. Если вы когда-либо занимались сексом без презерватива, то у вас может быть трихомониаз. Дело в том, что у подавляющего большинства женщин он не проявляет себя никак.
Среди всех страдающих половыми инфекциями трихомониазом болеет каждый десятый, а нередко параллельно с ним сосуществуют и другие урогенитальные инфекции. Предполагается, что ежегодно в мире трихомонадную инфекцию переносит чуть больше 150 миллионов, в России в каждой тысяче взрослых граждан есть один больной трихомониазом, и в последние годы заболеваемость снижается. Правда, никто не поручится, что такая частота заболевания соответствует действительности, ведь к докторам приходит не более половины болеющих трихомониазом. Вторая половина даже не подозревает о наличии у них простейшего микроорганизма Trichomonas vaginalis.
Когда появился трихомониаз
Первым трихомонаду 180 лет назад увидел французский профессор микроскопии парижского Коллежа де Франс Альфред Франсуа Донне, изучавший человеческие секреторные выделения. В выделениях из половых путей женщин полусвета он и нашёл трихомонаду. Причём трихомонада в одном организме могла мирно сосуществовать с сифилисом и гонореей. Профессор Донне не знал, что это именно трихомонада, это был неизвестный организм пока без имени. Через два года немецкий зоолог Кристиан Готфрид Эренберг, делом жизни которого были простейшие инфузории, за которыми он даже ездил в Сибирь, установил природу влагалищной «живности» — простейшее из класса инфузорий и дал её имя. На этом и остановились, решив, что как большинство инфузорий, и эта тоже довольно безобидна, живёт себе во влагалище и поглощает всё лишнее.
Так прошло три с половиной десятилетия, пока российский акушер Иван Павлович Лазаревич не сопоставил частое выявление трихомонады при воспалении слизистых половых путей, обозначив микроорганизм возможным виновником патологического процесса. Но трихомонадой мало интересовались, общемировое признание как естественного представителя нормальной влагалищной флоры, пришло к трихомонаде только в 1916 году, ровно через 70 лет после первого «выхода в свет». Ещё через 20 лет опять же наши соотечественники поняли, что трихомонада не сугубо женский микроорганизм, а общечеловеческий, потому что нашли её в секрете предстательной железы и даже в крови. Тем не менее, только перед Второй мировой войной трихомонаду признали патогенной — вредной для человека. А после ещё два десятилетия гадали, как же ею заражаются, уж не из грязной ли воды она берётся.
Откуда берётся трихомонада
В конце пятидесятых годов прошлого столетия состоялось несколько международных конференций, обсуждавших, откуда трихомонада приходит в половые пути. Решили, что этот одноклеточный организм можно получить не только при половом контакте, но и с банной скамейки или тазика, и даже воды бассейнов и просто воды из крана, не говоря уж о колодцах. Банные принадлежности обвиняли по причине того, что у мужчин трихомониаз практически не выявлялся вследствие отсутствия клинических симптомов. Если женщина жалуется на воспаление, а у мужчины всё нормально, то видимо, женщина «подцепила заразу» где-то ещё.
Где приличная и верная супругу женщина может инфицироваться половой инфекцией? Конечно же, в общественной бане, где она совершенно беззащитна. А в то время персональные ванные комнаты были большой редкостью, граждане на промывку ходили в бани. Ещё одну пятилетку человечество убеждали, что принесённая в семью трихомонада, отнюдь не следствие неверности одного из супругов, а свидетельство несоблюдение женщиной личной гигиены. Одно хорошо, это заблуждение помогало сохранить семью, ведь инфицирование случилось «неполовым» путём.
Но в середине 60-х годов из советской Эстонии пришло научное доказательство крайне плохой выживаемости трихомонады вне организма человека, посему заражение никаким иным способом, кроме полового, просто нереально. Трихомонада не любит солнечного света и горячей воды, и сразу же погибает от любого антисептика. Действительно, трихомонада настолько нежна, настолько требовательна к внешней среде, что даже в собранном с целью исследования секрете половых путей частенько погибает до того, как её донесут до микроскопа. С того времени заболевание, вызываемое Trichomonas vaginalis, признали венерическим.
Основной путь передачи трихомонады у взрослых, конечно, половой, но оральный секс не способствует инфицированию, во всяком случае, не смогли доказать оной возможности передачи. Больная трихомониазом роженица может инфицировать своего ребёнка, чаще это происходит с девочками. Такой путь передачи инфекции называется вертикальным. И сегодня у 2–17% новорожденных находят трихомонадные вагиниты или, по-старому, кольпиты, доставшиеся от мамы. Вполне возможно, ведь анализы у беременных берут за несколько недель до родов.
В группе риска по трихомониазу находятся имеющие несколько половых партнёров граждане, работники нелегальной секс-индустрии, наркозависимые и ВИЧ-инфицированные, социально неблагополучные, в общем, товарищи. Правда, до сих пор граждане активно используют идею насчёт заражения трихомониазом в бассейне, главное, чтобы лечились, а уж как объяснять партнёру появление Trichomonas vaginalis, пусть решают сами.
Симптомы трихомониаза
Трихомониаз часто может протекать совершенно бессимптомно, особенно характерно это для мужчин. Для жизни Trichomonas vaginalis выбирает плоский эпителий полового тракта и мочевыводящих путей — уретру, в 90% имеется сочетанное поражение уретры и гениталий, и только пять из сотни имеют изолированное поражение уретры.
Инфекция проявляется не сразу после заражения, а в среднем через две недели, хотя известны случаи совсем короткого, буквально 2 дня, и достаточно продолжительного инкубационного периода. Заболевание у женщин проявляется, как правило, остро с появления обильных мутных и пенистых выделений с неприятным запахом, что сопровождается зудом во влагалище или уретре. Острый период длиться неделю-две, после этого отмечаются не столь обильные выделения прежнего характера. Мужчины жалуются на зуд и жжение в мочеиспускательном канале.
При отсутствии лечения в процесс могут вовлекаться слизистые наружных половых органов, где возникают зудящие красные пятна, местами с отсутствием поверхностного слоя эпителия — эрозии. Половой акт может сопровождаться болью, возможны боли в уретре при мочеиспускании. Гинекологи видят отёк и покраснение слизистой, а на шейке матки — кровоизлияния, а сама слизистая шейки очень похожа на зрелую клубничку. Но такая клиническая картина возникает только у части инфицированных, другие же мирно сосуществуют с трихомонадой, что называется носительством.
Мирное ли это носительство?
Почему у кого-то развивается бурная симптоматика поражения половых путей трихомонадой, а кто-то даже не подозревает о пребывании простейшего, сказать определённо нельзя. Скорее всего, это обусловлено и штаммом инфузории и особенностями хозяина. Но у мужчин такое положение клинических дел отмечается на порядок чаще, чем у женщин.
Предполагается, что иммунный ответ на внедрение трихомонады может быть очень вялым, потому что она по генам чем-то похожа на красные кровяные тельца — эритроциты. А возможно, наоборот, местный иммунитет такой силы, что окончательно убить Trichomonas vaginalis не способен, но и спуску не даёт, не дозволяя ей активно проявляться.
Тем не менее, отсутствие клинических симптомов не делает носителя безвредным для полового партнёра, он такой же источник инфекции, как и осознающий себя больным половой инфекцией человек. Трихомонадоноситель опасен потому, что не ощущая венерической болезни, не считает нужным ограничиваться в половом поведении. Именно трихомонадоносителям обязаны мы довольно значимым распространением заболевания.
Носительство трихомонад позволяет значительно более лёгкому инфицированию другими половыми инфекциями и ВИЧ, поскольку защитные свойства слизистой при трихомониазе ниже, в слизистой половых органов возникают повреждения, через которые легко проникают другие возбудители. Есть подозрение, что хоть и трихомонада сама редко поражает канал шейки матки, но повышает вероятность развития не совсем доброкачественных изменений слизистой шейки — цервикальной неоплазии.
Диагностика
Наличие трихомонады в половых путях необходимо доказать обнаружением под микроскопом или вырастив её в специальной питательной среде.
Прицельно ищут Trichomonas vaginalis у женщин, жалующихся на выделения из половых путей, при длительно текущем и устойчивом к лекарствам воспалении влагалищной слизистой, и, конечно, у группы риска. Берут мазок из половых путей и сразу же смотрят под микроскопом. У мужчин проверяют мочу или выделения из пениса.
Если трихомониаз обнаружен, то стоит провериться на другие заболевания, передающиеся половым путём: вполне возможно, что они передались тогда же, когда и трихомониаз.
Выращивание возбудителя в питательной среде более результативный метод выявления Trichomonas vaginalis, но ещё выше — 100% результат даёт полимеразная цепная реакция — ПЦР, выявляющая ДНК трихомонады.
Лечение
Примечательно, что за несколько десятилетий Trichomonas vaginalis не утратила высокой чувствительности к метронидазолу. Лечится быстро и легко, можно несколько дней пить таблетки, можно за один раз принять большую дозу. Врач назначит метронидазол, тинидазол, орнидазол или другие препараты из этой группы антибиотиков. Даже если симптомы быстро ушли, нужно допить курс, чтобы все паразиты были убиты, иначе трихомониаз может вернуться. Эффективность метронидазола могут снижать некоторые бактерии, обитающие во влагалище, к примеру, гемолитический стрептококк, который «убивает» метронидазол.
Сегодня предлагаются гели с метронидазолом для смазывания, но они непригодны для терапии трихомониаза, потому что Trichomonas vaginalis живёт не только во влагалище, но и в мочеиспускательном канале. Беременных лечат на любом сроке и обязательно, кормящим мамам после приёма метронидазола предлагается на сутки отказаться от грудного вскармливания, тинидазол требует трёхдневного воздержания от кормления младенца.
Это одни из немногих антибиотиков, при приёме которых категорически запрещено употреблять алкоголь. В том числе в течение 24 часов после приёма метронидазола и в течение 72 часа после приёма тинидазола. Иначе может развиться крайне тяжёлая реакция с рвотой, ознобами, сердцебиением, падением артериального давления.
Лечатся все половые партнёры одновременно, после проведения диагностики. Через 2 недели после завершения терапии проводится контрольный анализ: микроскопия мазков или культуральный анализ, а ПЦР делается только через месяц. Излечение подтверждается дважды, второй анализ следует делать ещё через 3 месяца. Правильное лечение практически всегда успешно.
Презервативы защищают от передачи этого заболевания не на сто процентов (а спермициды и спринцевание вообще неэффективны), поэтому заниматься сексом можно только после окончания лечения и исчезновения симптомов (примерно через неделю после обращения к врачу). Важно помнить, что даже если мужчина не эякулировал, заболевание может передаться. Половой акт между женщинами также может привести к заражению. При сексе между мужчинами это случается реже. Бытовой путь передачи трихомониаза теоретически возможен, но о таких случаях медицине не известно.
Если вас беспокоят симптомы и вы хотите обследоваться – запишитесь на приём к дерматовенерологу. Для этого позвоните по телефону +7 (495) 120-08-07.
Трихомонадный кольпит у женщин и мужчин: причины возникновения
Трихомонадный кольпит, или вагинит, — воспаление слизистой оболочки влагалища, вызванное одноклеточной простейшей бактерией трихомонадой. Наиболее распространенная причина заболевания — попадание возбудителя во влагалище при незащищенном половом контакте с мужчиной-носителем инфекции. Трихомонада закрепляется на клетках слизистой вагины, быстро размножается во влажной и теплой среде, поле чего проникает вглубь эпителия.
В более чем 80 % всех случаев заражение происходит половым путем, крайне редко — бытовым способом: при использовании предметов гигиены после носителя инфекции. Во внешней среде устойчивость возбудителя сохраняется не дольше 3 часов, поэтому такая причина заболевания преимущественно теоретическая и практически не встречается.
Частая смена половых партнеров и пренебрежение презервативами повышают риск развития трихомонадного кольпита в 4 раза. Развитию заболевания также способствуют следующие факторы:
- эндокринные нарушения;
- снижение иммунитета;
- физическое истощение;
- переохлаждение;
- хронический стресс;
- лечение кортикостероидами, последствия химиотерапии и т. п.
У почти 90 % больных к трихомонаде присоединяется сопутствующая инфекция — грибки, гонококки, хламидии, стафилококки, уреаплазма и микоплазма.
Симптомы трихомонадного кольпита
При трихомонадном кольпите пациентки жалуются:
- на обильные пенистые выделения из влагалища желтого либо зеленого цвета, с неприятным запахом, иногда с гнойными либо кровянистыми примесями;
- зуд и жжение в области гениталий;
- частые и болезненные мочеиспускания;
- покраснение и отечность наружных половых органов;
- болезненные ощущения во время и после полового акта;
- повышение температуры, общую слабость, временную диарею, тянущие боли в пояснице;
- нарушение менструального цикла.
При запущенных формах заболевания возможно появление остроконечных кондилом в области промежности.
Диагностика трихомонадного кольпита
Предварительный диагноз врач ставит во время физикального осмотра. Для его подтверждения берут мазки из влагалища (иногда также из прямой кишки). Возбудителя выявляют с помощью одного из лабораторных анализов:
- ПЦР;
- бактериологического посева;
- метода цитологии.
По показаниям гинеколог может направить женщину к дерматовенерологу и урологу.
Лечение трихомонадного кольпита
Цель лечения — устранить возбудителя и воспаление. Классическая терапевтическая схема включает прием антибиотиков внутрь и применение местных антисептических средств — вагинальных свечей и растворов для спринцевания. Препарат и его дозировку врач подбирает индивидуально.
Терапевтический курс проходят оба половых партнера одновременно, чтобы исключить повторное заражение. На время лечения необходимо исключить половые контакты и прием алкоголя. Контроль эффективности терапии проводят путем сдачи повторных влагалищных мазков — сразу после курса и спустя 3 менструальных цикла. Контрольный анализ также сдает половой партнер.
После излечения для восстановления вагинальной микрофлоры по показаниям назначают препараты-эубиотики. Для повышения защитных сил организма могут быть назначены средства, стимулирующие иммунитет.
Чтобы предотвратить заражение трихомонадным кольпитом, необходимо:
- пользоваться презервативом во время полового акта с необследованным партнером;
- избегать случайных половых связей;
- соблюдать правила личной гигиены;
- избегать переохлаждений;
- вести здоровый образ жизни;
- не реже 2 раз в год проходить осмотр у гинеколога;
- выполнять все врачебные назначения.
Как правило, трихомонадный кольпит причиняет дискомфорт и существенно ухудшает качество жизни, поэтому в большинстве случаев больные своевременно обращаются к врачу. При редком течении болезни без симптомов, а также при попытках самолечения патологическая микрофлора заполняет влагалище и поражает другие органы молого таза, вызывая осложнения:
- эндометрит — воспаление слизистой полости матки;
- сальпингоофорит — воспаление яичников и маточных труб;
- цистит и пиелонефрит — заболевания мочевыделительной системы;
- новообразования мочеполовых органов;
- бесплодие у женщин репродуктивного возраста;
- патологии плода и преждевременные роды у беременных.
Нередко возбудитель поражает не только влагалище, но также уретру и шейку матки. В этих случаях диагностируют не трихомонадный кольпит, а распространенную мочеполовую инфекцию — трихомониаз. Течение заболевания, симптоматика, врачебная тактика — крайне схожи. В отличие от кольпита, трихомониаз выявляют и успешно лечат не только у женщин, но и у мужчин.
Трихомонадный вагинит
Одним из самых распространенных заболеваний мочеполовых органов с преимущественной передачей половым путем является трихомониаз (иначе урогенитальный трихомониаз).
Вызывает инфекцию влагалищная (урогенитальная) трихомонада Trichomonas vaginalis, которая представляет собой простейший жгутиковый микроорганизм-паразит.
Инфекция может протекать в разных формах в зависимости от того, какой орган поражен: трихомонадного вагинита, уретрита, вульвовагинита, простатита и др.
У мужчин болезнь в 80% случаев характеризуется асимптомным течением, что обусловило распространение мифа об отсутствии болезни у мужчин.
У женщин наиболее частым проявлением инфекции является трихомонадный вагинит.
Что такое трихомонадный вагинит?
Вагинитом, или кольпитом, называют воспалительное поражение слизистой влагалища.
Трихомонадный вагинит – воспаление влагалища, обусловленное трихомонадной инфекцией.
Паразитирующие у человека трихомонады бывают кишечными, ротовыми и урогенитальными.
Именно к последней группе и относится вагинальная трихомонада.
Микроорганизм приспособлен к проживанию в мочеполовой системе человека.
Быстро погибает на свету, при температуре, превышающей 40 градусов, высушивании, в дистиллированной воде, при действии антисептических препаратов.
Специфической особенностью трихомонад служит их способность к фагоцитозу – «заглатыванию» и удержанию внутри себя некоторых других микроорганизмов, например, гонококков, микоплазм.
У 85% больных трихомониазом выявляется также иная сопутствующая половая инфекция (бактериальный вагиноз, гонорея, хламидиоз, гонорея, мико- или уреаплазмоз, кандидоз).
Инфицирование трихомонадами облегчает заражение женщин ВИЧ, вирусом папилломы человека онкогенных групп (т.е. имеется связь между трихомониазом и раком шейки матки) и пр.
Также достоверно установлено, что трихомонадный вагинит у женщин при ВИЧ способствует передаче последней инфекции и здоровому половому партнеру.

Различают трихомониаз:
- свежий, с длительностью менее 2-х месяцев
- хронический
- трихомонадоносительство (как правило, такой вариант встречается у мужчин, когда на фоне отсутствия проявлений болезни микроб обнаруживается в анализах)
Как передается трихомонадный вагинит?
Причины, по которым может развиться трихомонадный вагинит, связаны с заражением вагинальной трихомонадой при половом контакте с инфицированным человеком.
Орально-генитальная передача трихомониаза на сегодняшний день не доказана, тогда как случаи заболевания в результате анального секса описаны.
Контактно-бытовое заражение встречается исключительно редко из-за неустойчивости возбудителя во внешней среде.
Так, описаны единичные эпизоды болезни у маленьких девочек после контакта с предметами, загрязненными выделениями больного человека, такими как мочалки, полотенца и пр.
После контакта с источником инфекции возбудитель попадает на слизистые урогенитальных органов.
Фиксируется на клетках эпителия, распространяясь в железы и лакуны с развитием воспалительного процесса.
Инкубационный период при таком состоянии, как трихомонадный вагинит, варьируется от 5-ти до 15-ти суток.
Каковы симптомы трихомонадного вагинита?
Первыми признаками трихомонадного вагинита являются острое начало с выраженным дискомфортом, сильный зуд и характерные выделения.
Могут также появляться боли при половом акте, мочеиспускании, болезненность и тяжесть внизу живота (хотя у четверти женщин симптомы вовсе отсутствуют).
Характеристика выделений при трихомонадном вагините:
- обильные
- слизисто-гнойные
- с пузырьками воздуха «пенистые»
- желто-зеленого или серо-желтого цвета
- с неприятным запахом
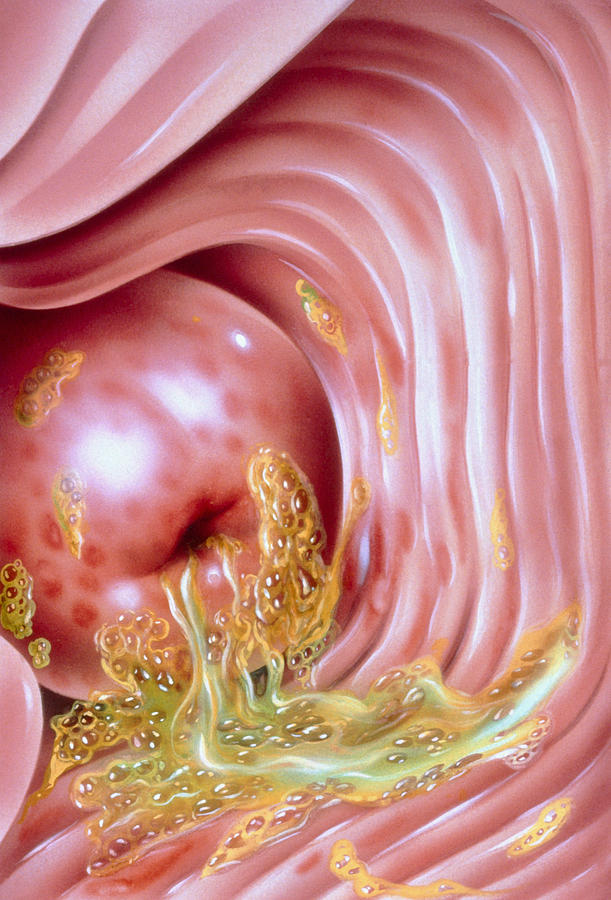
Объективно выявляется покраснение и отечность слизистой влагалища, появление склонных к кровоточивости язв и эрозий.
Специфическим проявлением трихомониаза у женщин является так называемый земляничный (клубничный, макулярный) цервикс – появление мелкоточечных кровоизлияний на шейке матки.
Подобный симптом выявляется у 10% заболевших с трихомонадным вагинитом, а при проведении кольпоскопии – у 45%.
Предполагается, что причина этого признака – токсическое воздействие продуктов жизнедеятельности возбудителя.
При беременности трихомониаз обычно проявляется как многоочаговая инфекция.
Поэтому основные признаки у беременных трихомонадного вагинита могут дополняться симптомами поражения мочеиспускательного канала, мочевого пузыря (цистит), вульвы (вульвовагинит), прямой кишки.
Риск поражения внутренних органов зависит от срока беременности, на котором произошло инфицирование женщины.

Это объясняется тем, что, с одной стороны, процессы в организме направлены на защиту плода от восходящей инфекции.
С 16-й недели закрывается маточный зев цервикального канала плодными оболочками.
Тогда как, с другой стороны, ослабевают собственные защитные механизмы организма, что особенно заметно к концу беременности.
Распространение инфекции может приводить к образованию язвенно-эрозивных поражений на внутренней стороне бедер, развитию вестибулита, скинеита, бартолинита.
При хроническом течении заболевания выраженные проявления зачастую отсутствуют.
Каковы осложнения трихомонадного вагинита?
Относительно редкими осложнениями трихомониаза являются воспалительные заболевания органов малого таза (эндометрит, сальпингоофорит), цистит.
Основные же проблемы связаны с неблагоприятными исходами беременности у инфицированных женщин.
Такими как преждевременный разрыв плодного пузыря, преждевременные роды, маловесность плода.
Существует опасность заражения при родах у женщин с трихомонадным вагинитом новорожденных девочек, развития у последних вульвитов, а также пневмоний у новорожденных обоих полов.
Как диагностируется трихомонадный вагинит?
Проведение диагностики трихомониаза рекомендуется:
- при появлении характерной симптоматики
- при выявлении иных половых инфекций
- после «подозрительного» незащищенного полового контакта
- в период подготовки к беременности
- при беременности (а именно при постановке на учет, на 30-й неделе и непосредственно перед родами)
- при бесплодии, повторных выкидышах
- в ходе осмотра перед проведением плановых хирургических вмешательств в области мочеполового тракта
Лабораторные анализы при подозрении на трихомонадный вагинит проводятся методами, включающими:
- микроскопическое исследование мазка
- культуральный посев на трихомонады
- анализ на иммуноглобулины, ПЦР анализ выделений и/или соскоба из влагалища (используются реже)
Для исследований с помощью аппликатора с ватным наконечником берется образец выделений из нижнего свода влагалища или соскоб с влагалищных стенок (в отсутствие менструации!).
У не вступавших в сексуальные отношения женщин и девочек взятие материала производится с задней ямки преддверия влагалища.
Некоторые исследователи указывают, что при заборе материала у женщин репродуктивного возраста в середине цикла вероятность выявления патогенного микроорганизма выше.
Что касается такого популярного в прошлом веке метода увеличения эффективности исследований, как пищевые, биологические, химические и иные провокации, то на сегодняшний день признана нецелесообразность их применения.
У женщин наиболее распространенным методом диагностики трихомониаза оказывается микроскопическое исследование (иначе «мазок на флору»).
Для этого анализа, как правило, используется световая микроскопия неокрашенного материала («влажные» мазки).
Важным условием является изучение препарата непосредственно после взятия биообразца (желательно в течение первых 10-ти минут).
Исследование эффективно при наличии симптоматики, в такой ситуации специфичность методики достигает 100%, а чувствительность – 70%.
Иногда проводится дополнительное окрашивание мазка простыми и сложными красителями (например, окраска метиленовым синим, по Грамму) с последующим сравнением результатов обоих исследований.
При таком анализе, как мазок на флору, показатели при трихомонадном вагините демонстрируют отсутствие или наличие, иногда и количество, трихомонад в поле зрения.
Культуральное исследование представляет собой самый оптимальный вариант диагностики заболевания.
При 100%-ной специфичности чувствительность достигает 98%.
Но он требует много времени и сложен в исполнении.
Существенным плюсом анализа оказывается возможность его применения при минимальном количестве трихомонад в биообразце, асимптомном течении и атипичных формах заболевания.
Также метод позволяет оценивать устойчивость микроорганизмов к действию лекарственных препаратов.
Полимеразная цепная реакция используется в Европе и России как альтернатива посеву, при этом не превосходя его по специфичности и чувствительности.
Положительным качеством анализа является его оперативность, недостатком – стоимость.
При проведении исследования в режиме «реального времени» можно осуществлять количественную оценку результата.
Это, в принципе, не имеет особого значения при назначении схемы лечения.
Иммунодиагностический метод, а именно реакция иммунофлюоресценции, также характеризуется высокой чувствительностью и специфичностью.
Но применяется редко из-за цены и зависимости оценки результата от квалификации персонала.
Антитела класса IgG при трихомонадном вагините могут обнаруживаться в крови уже через пару недель от момента заражения.
Важно понимать, что при данном заболевании не формируется выраженного иммунитета, поэтому после излечения вполне вероятно повторное инфицирование.
Выявление трихомонадного вагинита у детей требует осмотра на предмет исключения сексуального насилия.
При подтверждении диагноза «трихомониаз» проводятся дополнительные исследования на иные распространенные половые инфекции (гонорею, хламидиоз и пр.).
Как лечить вагинит трихомонадный?
При такой патологии, как трихомонадный вагинит, лечение предполагает полное избавление от проявлений болезни, устранение патогенных микроорганизмов, предотвращение развития осложнений и заражения иных лиц.
Лечение партнера является обязательным.
В ходе терапии также следует воздерживаться от сексуальных отношений или использовать барьерные контрацептивные средства.
К какому врачу обратиться при трихомонадном вагините?
Помочь в борьбе с болезнью могут такие специалисты, как:
- дерматовенеролог
- инфекционист
- акушер-гинеколог
На сегодняшний день единственной эффективной группой лекарственных препаратов оказываются 5-нитроимидазолы.
Наиболее известен антибиотик этого ряда метронидазол.
Относительно недавно были синтезированы препараты с улучшенными фармакокинетическими параметрами: тинидазол, орнидазол, секнидазол, ниморазол и др.
Показано, что эти лекарства обладают лучшей переносимостью и удобством приема.
Какие таблетки выпить при трихомонадном вагините
Это определяет врач с учетом ряда факторов (наличие беременности, склонности к аллергическим реакциям, острой или хронической формы инфекции и т.д.).
Существуют разные схемы назначения препаратов.
Так, установлено, что даже однократный прием метронидазола приводит к излечению в 95% случаев.
Существенным моментом при лечении нитроимидазолами является требование полного отказа от употребления алкоголя в этот период, а также в течение 72-х часов (минимум 24-х часов) после завершения курса.
Нарушение этого правила чревато неприятными последствиями, симптомами так называемой дисульфирамподобной реакции: тошнотой, рвотой, головными болями, приливами, судорогами.
Также метронидазол может вызывать лейкопению, кандидозную суперинфекцию.
Все эти негативные проявления обуславливают отказ от применения препарата в период ранней беременности. Тинидазол во время беременности не назначается.
Если у пациента ранее обнаруживалась непереносимость таблеток с метронидазолом, то ему противопоказано применение и свечей с тем же активным компонентом.
Схемы лечения
Общие:
- метронидазол 0,25 г внутрь дважды в сутки неделю
- орнидазол 0,5 г внутрь в сутки 5 дней
- тинидазол 0,5 г внутрь в сутки 5 дней
Альтернативные:
- метронидазол 1 г однократно
- орнидазол 1 г однократно
- тинидазол 1 г однократно
Для рецидивирующих и осложненных форм:
- метронидазол 0,5 г внутрь дважды в сутки неделю или по 1.5 г раз в день 4 суток
- орнидазол 0,5 г внутрь дважды в сутки 5 дней
- тинидазол 1 г раз в сутки 3 дня
Лечение у беременных трихомонадного вагинита проводится со II триместра однократным приемом 2 г метронидазола.
Лечение детей осуществляется метронидазолом из расчета 10 мг/кг массы тела внутрь трижды в сутки 5 дней или орнидазолом из расчета 25 мг/кг массы тела внутрь раз в сутки 5 дней.
Возможности исключительно местного лечения трихомонадного вагинита, например, с помощью метронидазол геля, вызывают определенные сомнения.
Использование препаратов местного действия не позволяет достичь терапевтического уровня концентрации действующего вещества.
Поэтому и эффективность такого лечения значительно ниже, чем при приеме системных препаратов.
В то же время сочетанное лечение с использованием средств местного и системного действия бывает эффективнее терапии монопрепаратами.
Так, при лечении осложненных форм могут применяться дополнительно к таблеткам протистоцидные местнодействующие препараты метронидазола:
- в виде вагинальных таблеток (0,5 г раз в сутки 6 дней)
- в виде 0,75%-ного геля (во влагалище вводится 5г раз в сутки 5 дней)

Трихомониаз часто сочетается с иными половыми инфекциями.
Поэтому врач может назначить дополнительно прием иных лекарственных средств, в том числе комбинированных местного действия.
Именно специалист после проведенных исследований сможет посоветовать, какие свечи применять при трихомонадном вагините.
Часто рекомендуемым средством являются свечи Тержинан, в состав которых входит тернидазол, сульфат неомицина (антибиотик, активный в отношении грамотрицательных и грамположительных бактерий), нистатин (препарат противогрибкового действия), преднизолон (глюкокортикостероидный гормон, ослабляет воспалительный процесс).
В редких случаях при трихомонадном вагините тяжелого течения врачом назначаются капельницы Метрогила.
Проводимые исследования в отношении лечения и профилактики трихомониаза посредством вакцины Солкотриховак показали ограниченные возможности этого метода.
Отмечалось, что ее некоторая эффективность проявляется в случае продолжительных рецидивах инфекции и только в комбинации с протистоцидными препаратами.
Вакцину вводят в дозе 0,5 мл, тремя инъекциями с двухнедельными интервалами, а затем спустя год однократно.
Когда берутся контрольные анализы при лечении трихомонадного вагинита?
При проведении контрольной диагностики методами бактериологического посева, микроскопического исследования неокрашенного мазка необходимо выждать 2 недели после завершения терапевтического курса.
При анализе методом ПЦР – месяц.
Каковы причины рецидивов и тактика лечения в таких случаях?
Особый интерес представляет изучение причин рецидивирования инфекции. Возможно возобновление проявлений заболевания после лечения в связи с:
- повторным заражением от половых партнеров
- снижением эффективности препаратов имидазольного ряда некоторыми микроорганизмами, населяющими влагалище (например, b-гемолитическими стрептококками, способными захватывать активную нитрогруппу действующего вещества)
- развитием устойчивости трихомонад к имидазолам
В первом случае проводят повторный курс одновременно с лечением партнера.
Обращают внимание пациента на необходимость применяемых мер предосторожности (в том числе воздержание от незащищенных половых контактов).
В случае развития второй ситуации перед повторным применением метронидазола проводят лечение амоксициллином или эритромицином для снижения уровня кокковой флоры (устранение относительной резистентности к терапии).
При развитии проблемы по третьему варианту эффективного лечения не существует.
Как предупредить заболевание?
Использование презервативов снижает риск инфицирования трихомониазом.
Однако, поскольку трихомонада может поражать области вне покрытия материалом презерватива, полной защиты достигнуть не удается.
При подозрении на трихомонадный вагинит обращайтесь к опытному гинекологу нашего медицинского центра в Москве.
Трихомониаз: особенности диагностики и лечения
” data-image-caption=”” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/05/trihomoniaz-osobennosti-diagnostiki-i-lechenija-900×600.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/05/trihomoniaz-osobennosti-diagnostiki-i-lechenija.jpg” title=”Трихомониаз: особенности диагностики и лечения”>
Алена Герасимова (Dalles) Разработчик сайта, редактор
- Запись опубликована: 07.05.2020
- Время чтения: 1 mins read
Трихомониаз – это инфекция, передающаяся половым путем. Может поражать женщин и мужчин.
Из всех венерических заболеваний трихомониаз занимает лидирующее место по обращению к специалистам по поводу урогенитальных инфекций – вагинита и неспецифического уретрита. При отсутствии лечения, трихомониаз повышает риск заражения ВИЧ.
Что такое трихомониаз?
Трихомониаз относится к наиболее распространенным венерическим заболеваниям невирусной этиологии. По оценкам ВОЗ, ежегодно заражаются трихомониазом минимум 250 млн человек. Возбудитель чаще поражает женщин, чем мужчин.
Болезнь вызывается простейшим микроорганизмом T.vaginalis. Легко поддается лечению, но при отсутствии симптомов легко распространяется. Часто происходит повторное заражение. Бессимптомное течение более характерно для женщин, поэтому они считаются основными переносчиками инфекции.
Возбудитель трихомониаза и его особенности
Возбудитель – Trichomonas vaginalis – относится к простейшим одноклеточным микроорганизмам. Имеет жгутики, благодаря чему может свободно перемещается. Образуя выросты цитоплазмы (псевдоподии) паразит проникает в межклеточные пространства.
Trichomonas vaginalis живет только в организме человека. Во внешней среде он быстро гибнет легко разрушаясь под действием температуры выше 45 °C, воздуха и солнечных лучей. При этом паразит обитает только в органах мочеполовой системы, поэтому заражение этой инфекцией называется урогенитальный трихомониаз. Кроме трихомонады влагалищной, различают также T.hominis (кишечная) и T.tenax (обитает в полости рта).
Особенность Trichomonas vaginalis состоит в том, что они поглощают другие микроорганизмы и при этом их не переваривают. Находясь внутри простейшего, эти патогенные бактерии защищены от действия лекарств и их достаточно сложно обнаружить. Таким образом легко происходит транспорт других возбудителей (хламидий, гонококков, микоплазм) в мочеполовые органы.
Противомикробные и противопротозойные средства излечивают трихомонадную инфекцию, но возможен рецидив. Повторное заражение встречается у 1 из 5 человек через три месяца после лечения. Если трихомониаз не лечить, инфекция может сохраняться в течение длительного времени. Эффективных домашних средств для лечения трихомониаза не существует.
Как передается трихомониаз?
Пути распространения трихомониаза:
- Вагинальный, оральный или анальный половой контакт при отсутствии барьерных средств защиты (презерватив мужской или женский). Трихомониаз может распространяться даже при отсутствии симптомов. Это означает, что можно заразиться трихомониазом от человека, у которого нет признаков заболевания.
- Через контакт с гениталиями, в том числе при отсутствии полового акта и эякуляции.
- Во время естественных родов.
Инфекция T. vaginalis во время беременности может привести к преждевременным родам и низкому весу новорожденного.
Каковы признаки и симптомы трихомониаза?
Во многих случаях наблюдается бессимптомное течение урогенитального трихомониаза. По некоторым данным отсутствие или минимально выраженные симптомы наблюдаются в 70-80% случаев. У большинства инфицированных женщин нет никаких признаков заболевания.
Если есть признаки или симптомы инфекции, они могут появиться через 5-28 дней после заражения и могут включать ряд симптомов.
- Раздражение и зуд половых органов.
- Покраснение кожи наружных половых органов.
- Жжение при мочеиспускании;
- Дискомфорт во время интимных отношений и мочеиспускания (дизурия и диспареуния).
- Боль внизу живота (редко).
- Пенистые выделения из влагалища (чаще, желтоватые или зеленоватые), которые имеют необычный неприятный запах.
- Воспаление и покраснение вульвы.
- Поражение слизистой оболочки половых органов в виде эрозий или язв.
- Выделения (слизистые) из уретры.
- Гематоспермия (редко).
- Высыпания на головке полового члена.
Диагноз основывается на выявлении паразита путем микроскопического исследования выделений из влагалища или уретры. Лучший тест на трихомонадную инфекцию – амплификация ДНК (ПЦР) и РНК (NASBA).
Чем опасен урогенитальный трихомониаз?
- Повышает риск передачи и заражения ВИЧ (по оценкам специалистов в 3-4 раза).
- Осложняет беременность (преждевременные роды и дефицит веса новорожденного).
- Инфекция может привести к раку предстательной железы вследствие длительного воспаления при бессимптомном течении уретрита и простатита.
- Повышает риск рака шейки матки вследствие возможного сочетанного инфицирования с высокоонкогенными ВПЧ.
Трихомониаз и ВИЧ
Установлено, что урогенитальный трихомониаз связан с повышенным риском заражения ВИЧ. По статистике, до 53% женщин с ВИЧ-инфекцией также инфицированы T. vaginalis, причем, трихомониаз у пациенток часто вызывает воспалительные заболевания тазовых органов.
Установлено несколько причин, почему трихомониаз приводит к увеличению риска заражения ВИЧ:
- При трихомониазе возникают крошечные участки кровоизлияния в слизистых оболочках, таким образом ВИЧ-инфекция легко попадает в кровь,
- Паразитический микроорганизм T. vaginalis расщепляет фермент, который блокирует прикрепление ВИЧ к клеткам.
Таким образом урогенитальный трихомониаз способствует заражению ВИЧ-инфекцией и ее передаче.
В каких случаях рекомендуется обследование на урогенитальный трихомониаз?
- Подозрение на воспалительный процесс мочеполовых органов (уретрит, вагинит);
- Выявление любой ИППП, в том числе у партнера;
- В период беременности (на первичном осмотре, на сроке 28-29 недель и 38-40 недель);
- Перед родами, если женщина не состояла на учете или не была обследована на ИППП;
- Перед оперативными вмешательствами на половые органы малого таза;
- При смене полового партнера.
Трихомониаз – диагностика
Как диагностируется трихомониаз?
Анамнез. При сборе анамнеза выясняют:
- симптомы;
- перенесенные ИППП;
- наличие нового сексуального партнера.
У женщин при гинекологическом осмотре характерны:
- отек и гиперемия влагалища;
- эрозивно-язвенное поражение слизистой влагалища;
- кровоизлияния на шейке матки – петехии, из-за чего шейку называют “клубничная”;
- характерные серо-зеленоватые или серо-желтые вагинальные выделения с запахом “рыбы”.
У мужчин при осмотре выявляются:
- отек, покраснение наружного отверстия мочеиспускательного канала;
- слизистые выделения из уретры;
- поражение крайней плоти эрозивно-язвенное.
Поскольку симптомы трихомониаза похожи на симптомы других ИППП и часто встречаются сочетанные инфекции, поэтому проводят дифференциальную диагностику в отношении:
- хламидиоза, гонореи, микоплазмоза (Mycoplasma genitalium);
- заражений условно-патогенными микроорганизмами (бактериальный вагиноз, кандидоз);
- аллергических вагинитов;
- аллергических баланопоститов.
Для выявления возбудителя используют: микроскопическое исследование, молекулярно-биологические методы, исследование культуры.
Образцы для исследований:
- Первая порция мочи утром;
- Мазок. Берут строго через 3 часа после мочеиспускания. Время можно сократить до 1 часа при выраженных характерных выделениях. У женщин забор образцов проводится при отсутствии месячных.
Микроскопия . Необходимое условие для получения правильных результатов: исследование сразу после забора материала (“влажный мазок” из влагалища, канала шейки, уретры у мужчин), поскольку трихомонада вагиналис нестойкие и быстро гибнут в окружающей среде. Например, при задержке доставки мазка в лабораторию на 1 час результативность снижается на 20%.
Мазок исследуют под микроскопом, при обнаружении микроорганизмов диагностируют трихомониаз. Метод максимально специфичен (до 100%) и чувствителен (до 60-70%) при выраженных симптомах заболевания.
Микроскопия окрашенного мазка не применяется в связи с низкой чувствительностью (до 40%).
Молекулярно-биологические (методы амплификации нуклеиновых кислот). Среди них выделяют: амплификация рибонуклеиновых кислот РНК (NASBA) и выделение ДНК (ПЦР). Для анализа берется первая утренняя моча, соскоб уретры, влагалища, цервикального канала.
Тесты отличаются высокой чувствительностью (95-100%) и специфичностью (95-100%) и достоверным результатом. Например, у женщин исследование мочи и вагинального мазка методом NASBA имеет 100% результат выявления инфекции.
Исследование культуры (посев T.vaginalis на чувствительные среды и выращивание). До появления молекулярно-биологических методов использовался широко, особенно при бессимптомном течении заболевания, поскольку более чувствителен, чем микроскопия (70-85%).
Сейчас используется редко, потому что достаточно трудоемкий, длительный и не дает точных результатов по сравнению с ПЦР или NASBA.
Пап-тест для выявления T.vaginalis не используется (хотя выявление его возможно) вследствие большого числа ложноположительных и ложноотрицательных результатов.
Как лечить трихомониаз?
Трихомониаз легко излечивается одним из двух препаратов:
- метронидазол,
- тинидазол.
Это противомикробные и противопротозойные средства. Применяются таблетки для приема внутрь, местное лечение не используется, так как не эффективно.
- метронидазол 2 г в разовой дозе,
- или тинидазол 2 г в разовой дозе.
Альтернативный режим: прием метронидазола 500 мг внутрь 2 раза в день, курс 7 дней.
Из двух препаратов преимущество отдается тинидазолу, поскольку у него больше концентрация в крови и слизистых мочеполовых органов и он имеет более длительный период полувыведения (12,5 часов), чем метронидазол (7,3 часа), отсюда более эффективно убивает T.vaginalis и снимает симптомы заболевания.
Доказано, что рекомендованные режимы метронидазола приводят к излечению в 84%-98% случаев, рекомендованный режим тинидазола приводит к излечению в 92%-100% случаев.
Как лечится персистирующий или рецидивирующий урогенитальный трихомониаз
Наибольшее количество рецидивирующих инфекций T. vaginalis являются результатом повторного заражения, однако, иногда излечение не происходит из-за устойчивости микроорганизма к препаратам. При вагинальном трихомониазе резистентность к метронидазолу может быть в 4-10% случаев, а резистентность к тинидазолу – в 1%.
Резистентный трихомониаз вызывает беспокойство, поскольку существует мало альтернатив стандартного лечения. Однократный прием лекарств для лечения рецидивирующего трихомониаза (если он не является вероятным результатом реинфекции) не применяется.
Назначается: метронидазол по 500 мг внутрь, два раза в день, курс 7 дней.
Если после этого лечения инфекция сохраняется, назначается: метронидазол по 2,0 г ежедневно, курс 7 дней или тинидазол по 2,0 г ежедневно, курс 7 дней.
В случае, когда все эти режимы не приводят к излечению инфекции (что маловероятно), назначается высшая доза тинидазола по 2–3 г 14 дней, часто в комбинации с интравагинальным введением тинидазола.
Иногда назначается определение чувствительности микроорганизмов к нитроимидазолам при рецидивирующем трихомониазе.
Правила приема препаратов и лечения
- Откажитесь от алкоголя. Абсолютно противопоказан алкоголь как во время лечения, так и после него (в течение 24 часов после окончания терапии метронидазолом и 72 часов после окончания терапии тинидазолом), поскольку сочетание этих препаратов приводит к дисульфирамоподобной реакции.
- Принимайте все лекарства. Даже если симптомы исчезнут, нужно закончить курс лечения.
- Необходимо обследование и лечение (по показаниям) партнеров даже при отсутствии признаков инфекции.
- Избегайте интимных контактов пока не пройден курс лечения. Даже после того, как закончите принимать лекарства, вы можете снова получить трихомониаз, если практиковать незащищенные половые контакты с носителем инфекции.
- Обратитесь к венерологу повторно, если есть симптомы, которые не проходят в течение нескольких дней после приема препаратов.
Можно ли самостоятельно вылечить трихомониаз?
В некоторых источниках для избавления от урогенитального трихомониаза указывают:
- интравагинальный Бетадин (повидон-йод);
- Клотримазол;
- раствор уксусной кислоты;
- Фуразолидон;
- фиалка;
- ноноксинол-9;
- раствор перманганата калия.
Эти средства не применяются и не рекомендуются для лечения трихомониаза. Они не просто неэффективны, но и могут нанести вред, например, возможны ожоги слизистых и длительно текущая инфекция из-за отсутствия лечения.
Доказано, что никакие местные средства против трихомониаза неэффективны и не приводят к гибели микроорганизма.
Влияет ли трихомониаз на беременность?
Беременные женщины с трихомониазом подвержены более высокому риску преждевременных родов (до 37 недель беременности) или рождению ребенка с низким весом.
Инфекция T. vaginalis у беременных женщин связана также с другими неблагоприятными исходами беременности, в частности преждевременным разрывом плодных оболочек. Хотя сами трихомонады не проникают в плодные оболочки, опасность представляет то, что эти микроорганизмы способствуют проникновению других более опасных патогенов, например хламидий. Преждевременные роды и низкий вес при рождении повышают риск возникновения проблем со здоровьем и развитием при рождении и в более позднем возрасте.
Перинатальная передача инфекции встречается достаточно редко, однако необходимо лечение беременной, поскольку это поможет предотвратить респираторную или генитальную инфекцию новорожденного.
Метронидазол можно использовать для лечения трихомониаза на любой стадии беременности. Тинидазол при беременности не применяется из-за отсутствия клинических данных о безопасности. Рекомендуемая схема терапии трихомониаза у беременных женщин: прием метронидазола 2 г в разовой дозе.
Можно ли принимать лекарства для лечения трихомониаза, в период кормления грудью?
Да, можно применять метронидазол при грудном вскармливании. Однако, следует воздержаться от кормления на период от 12 до 24 часов после лечения трихомониаза у кормящей матери одной дозой метронидазола 2 г.
Иногда проводится лечение метронидазолом (400 мг три раза в день в течение 7 дней), что приводит к снижению его концентрации в грудном молоке и считается совместимым с грудным вскармливанием в течение более длительных периодов времени.
Тинидазол для кормящих женщин противопоказан.
Как можно предотвратить трихомониаз?
Лучший способ предотвратить трихомониаз или любую ИППП – воздержание от интимных отношений.
Во время интимных отношений можно снизить риск заражения ИППП следующими способами:
- Используйте презервативы . Презервативы – лучший способ предотвратить ИППП во время секса. Поскольку заражение и передача могут происходить и без эякуляции, необходимо обязательно надевать презерватив до контакта с влагалищем, ртом или аналыным отерстием. Другие методы контроля рождаемости, такие как противозачаточные таблетки, уколы, имплантаты или диафрагмы, не защитят от ИППП. Пройдите обследование. Убедитесь, что ваш партнер также прошел тестирование на ИППП прежде чем заниматься сексом.
- Практикуйте моногамные отношения.
- Ограничьте количество сексуальных партнеров . Риск заболеть ИППП возрастает в зависимости от количества ваших партнеров.
- Женщинам не рекомендуется спринцевание. Оно удаляет полезные бактерий во влагалище, которые защищают от инфекции. Это может увеличить риск заражения ИППП.
- Не злоупотребляйте алкоголем . Употребление слишком большого количества алкоголя или употребление наркотиков увеличивает рискованное поведе ние и может подвергнуть риску сексуального насилия и возможного контакта с ИППП.
Методы работают лучше всего, когда используются вместе.
Дуплексное сканирование сосудов полового члена
 Иногда для более точной постановки диагноза и выявления различного рода патологий лечащий врач может назначить дуплексное сканирование или допплерографию сосудов полового члена. Чем же характеризуется данная процедура? Необходимо ли определенным образом подготовиться к ее проведению? Какие противопоказания у нее существуют? Найти ответы на похожие вопросы можно прочитав следующую статью.
Иногда для более точной постановки диагноза и выявления различного рода патологий лечащий врач может назначить дуплексное сканирование или допплерографию сосудов полового члена. Чем же характеризуется данная процедура? Необходимо ли определенным образом подготовиться к ее проведению? Какие противопоказания у нее существуют? Найти ответы на похожие вопросы можно прочитав следующую статью.
Что такое допплерография артерий и вен полового члена и кому она показана
Допплерография или дуплексное сканирование вен и артерий – это современный метод ультразвукового исследования вен и артерий полового члена, при помощи которого можно выявить различные патологические процессы, связанные с кровенаполнением полового органа у мужчин.
Благодаря такой процедуре можно более точно диагностировать заболевания, связанные с сосудистыми патологиями в мужских половых органах, наиболее распространенным из которых считается дисфункция эрекции или импотенция.
Такой тип обследования назначается в различных сферах медицины: урологии, андрологии и онкологии. Он применяется для диагностики болезней, вызванных артериальными или венозными патологиями полового органа у мужчин. Назначается данная процедура лечащим врачом, основываясь на жалобах пациента на половое бессилие и первичных признаках.
- Что такое допплерография артерий и вен полового члена и кому она показана
- Подготовка и проведение процедуры
- Противопоказания и трактовка результатов исследования
- В заключение
При этом необходимо понять, существует ли проблема на самом деле, или же она вызвана какими-либо психологическими проблемами. Именно в этом вопросе хорошо помогает дуплексное сканирование вен и артерий полового члена.
Помимо этого, данная процедура может выявить и такое заболевание, как болезнь Пейрони. При котором образуется большая фиброзная бляшка, а ее дальнейшее разрастание приводит к искривлению полового члена и соответственно к проблемам в половой сфере.
Сканирование чаще всего проводится одновременно с ультразвуковым исследованием полового органа, что позволяет диагностировать не только сосудистые патологии, но и заболевания органического характера: травмы, искривления, переломы, аномалии развития органа и различные новообразования.
Подготовка и проведение процедуры
Допплерография вен и артерий полового члена обычно проводится в урологических центрах, а также в крупных частных клиниках. Диагностику осуществляет квалифицированный специалист андролог или уролог, имеющий сертификат, который позволяет проводить функциональную диагностику.
Никакой необходимой предварительной подготовки перед процедурой не требуется. Достаточно лишь выполнить стандартный утренний туалет половых органов снаружи.
 Для проведения диагностики пациент должен находиться в положении лежа и оголить область паха.
Для проведения диагностики пациент должен находиться в положении лежа и оголить область паха.
Датчик снабжается специальным гелем и устанавливается в проекции ствола полового органа пациента. Изначально обследуются:
- губчатые и пещеристые тела;
- структура полового органа;
- белочная оболочка.
После этого нужно вызвать эрекцию. Для достижения такого эффекта в основании полового органа накладывают жгут и вводят препарат, расширяющий сосуды в одно из кавернозных тел. Спустя десять-пятнадцать минут лекарственное средство начинает действовать, распространяясь по анастомозам в пещеристых телах полового члена. В результате этого возникает эрекция.
При помощи датчика отслеживается кровоток во время эрекции, а затем ее необходимо убрать, так как поддержание ее длительный промежуток времени может быть опасным.
Длительность процедуры занимает от двадцати пяти минут до часа.
Противопоказания и трактовка результатов исследования
Сама по себе процедура является безвредной и безопасной и не имеет никаких противопоказаний к проведению. Однако стоит ее отложить при наличии открытых воспалительных процессов в мужском половом органе, особенно сопровождающихся болезненными ощущениями.
Помимо этого, введение лекарственного препарата непосредственно в кавернозные тела полового члена чреваты возникновением возможных побочных реакций, таких как:
- гематома;
- боль в месте укола;
- cтойкая болезненная эрекция – приапизм.
При помощи данной процедуры с легкостью можно увидеть направление и скорость кровотока в сосудах полового органа пациента. Импульсы, полученные при этом аппаратом, обрабатываются программным обеспечением и отображаются на экране в виде цветной картинки.
Для того чтобы диагностировать наличие патологий необходимо замерить скорость, с которой артерии наполняются кровью и время, которое затрачивается на это действие. Помимо этого необходимо оценивать и показатели оттока крови по венам.
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
При стойкой эрекции венозный отток должен быть минимальным или полностью отсутствовать. Если же такого не происходит, это первый признак развития дисфункции эрекции. Для постановки окончательного диагноза необходимо предъявить заключение допплерографического исследования лечащему врачу.
В заключение
Метод дуплексного сканирования вен и артерий полового члена может быстро и точно определить возможные патологические процессы, связанные с нарушением кровотока в мужском органе. С его помощью можно выявить развитие такого заболевания, как эректильная дисфункция или импотенция на ранних стадиях. Или же опровергнуть наличие болезни, основываясь на показаниях УЗИ аппарата. В любом случае данная процедура назначается лечащим врачом и помогает ему в установлении верного диагноза, а также в назначении соответствующей терапии.





