Олигоастенозооспермия: причины, классификация, методы лечения

Бесплодие – это отсутствие желанной беременности в течение года при условии регулярных и незащищенных половых контактов. Причиной этого состояния могут быть как женские, так и мужские заболевания. Для оценки фертильности мужчины проводят различные диагностические мероприятия, основным считается выполнение анализа спермограммы. На основании результатов исследований могут быть выданы разные заключения, в том числе олигоастенозооспермия, которая снижает вероятность возникновения беременности.
Олигоастенозооспермия: что это такое
Олигоастенозооспермия – это отклонение показателей спермограммы, вызванные изменением подвижности и концентрации сперматозоидов в эякуляте. По данным статистики, данная патология является причиной бесплодия в 50-70% случаев.
Патология диагностируется на основании результатов спермограммы, а точнее изменении определенных показателей. Олигоастенозооспермия подтверждается при обнаружении 5-30 млн. сперматозоидов в 1 мл эякулята, из которых активно подвижными являются только 30-40%. При этом также выявляется большое число аномальных клеток сперматогенеза, которые не смогли завершить процесс созревания, в больших количествах (более 40%). Стоит отметить, при получении отрицательных результатов спермограммы, исследование выполняется повторно чрез 14 суток, для получения объективных и точных данных.
Олигоастенозооспермия не исключает вероятности беременности, но в реальной ситуации оплодотворяющая способность спермы сильно снижена, поэтому без коррекции патологии добиться беременности практически невозможно. Это связано с тем, что женский половой секрет агрессивен по отношению к сперматозоидам. Попав во влагалище, большинство из них погибает сразу же, но они защищают другие гаметы, которые постепенно продвигаются в цервикальный канал. Часть спермиев уже погибает в области шейки матки, лишь самые жизнеспособные продвигаются в полость матки и достигают яйцеклетки, располагающейся в фаллопиевой трубе.
Поэтому чтобы осуществить зачатие необходима высокая концентрация активных и правильно сформированных сперматозоидов, иначе спермий не достигнет своей цели и погибнет в половых путях, что и происходит при олигоастенозооспермии.
Олигоастенозооспермия, кроме формирования бесплодия, никак себя не проявляет, другие жалобы и клинические признаки обусловлены основным заболеванием, которые привело к формированию патологии. Поэтому данная патология часто выявляется совершенно случайно во время проведения диагностики с целью планирования беременности.
Причины олигоастенозооспермии
Ученые не знают точных причин нарушения показателей спермограммы, в том числе причин появления олигоастенозооспермии, но выделяется ряд факторов, которые могут спровоцировать развитие патологии:
- Инфекционные заболевания;
- ИППП;
- Аномалии развития (крипторхизм, гипогонадизм и т.п.);
- Наследственные заболевания;
- Алкоголь, курение и наркотические вещества;
- Интоксикация организма химическими веществами и медикаментами;
- Злоупотребление горячими процедурами, ношение тесного белья;
- Хроническая сопутствующая патология;
- Мочеполовая инфекция;
- Варикоцеле;
- Перекрут яичка;
- Радиационное облучение;
- Гормональные нарушения;
- Спаечные процессы;
- Аутоиммунная патология;
- Длительное воздержание;
- Травматические повреждения;
- Обструкция семявыводящих протоков;
- Пожилой возраст и другие факторы.
Классификация олигоастенозооспермии
Выделяют несколько степеней тяжести олигоастенозооспермии:
1 степень: слабо выраженная патология, при которой выявляется примерно 20-40 млн. сперматозоидов в 1 мл эякулята, но двигательная активность сохранена только у 50%;
2 степень: умеренная патология, проявляющаяся содержанием 5-20 млн. сперматозоидов в 1 мл спермы, активными из них являются 30-40%;
3 степень: сильно выраженная патология, при которой в 1 мл эякулята выявляется не более 5 млн. спермиев, из которых активными являются 10-20%.
Конечно, степень тяжести отражается на вероятности наступления беременности. Согласно статистике, даже при 1 степени вероятность оплодотворения равняется 25-27%, что является довольно низкими показателями. Но не стоит отчаиваться даже в запущенных и тяжелых ситуациях, так как возможности современной медицины велики.
Лечение олигоастенозооспермии
Лечение олигоастенозооспермии заключается в терапии основного заболевания, восстановлении репродуктивной функции и устранении неблагоприятных симптомов. При невозможности определения причины олигоастенозооспермии выполняют ряд общим терапевтических манипуляций, которые часто приводят к появлению положительного результата. Стоит отметить, что лечение олигоастенозооспермии должно быть длительным (не менее 3 месяцев), чтобы получить стойкий эффект от терапии, иначе не исключается рецидив патологии.
В первую очередь, исключается воздействие генетических повреждений, в этой ситуации исправить положение практически невозможно. Лечение бесплодия заключается в использовании вспомогательных репродуктивных технологий (ВРТ).
При регистрации воспалительных и инфекционных заболеваний назначается комплекс процедур:
- лекарственные препараты: антибиотики, НПВС, витамины, средства, стимулирующие сперматогенез и т.п.;
- физиотерапевтические мероприятия.
Если причиной олигоастенозооспермии стали эндокринные нарушения, то назначают гормональную терапию. При обструктивных процессах, новообразованиях и других заболеваниях показано оперативное вмешательство.
Часто причиной олигоастенозооспермии являются аутоиммунные нарушения, которые приводят к появлению АСАТ (антиспермальных антител). В норме ткань яичек окружена барьером, поэтому контакта кровеносной системы и половой железы не происходит. Различные заболевания и травмы приводят к нарушению барьера, что вызывает формирование АСАТ. Они атакуют сперматозоиды, прикрепляются к различным структурным элементам клетки. Если они крепятся к хвосту и телу спермия, то вызывают изменение подвижности и скорости перемещения. Если они крепятся к головке, то препятствуют высвобождения генетического материала и акросомы, заметно снижая вероятность оплодотворения. Терапия аутоиммунных заболеваний сложна и проводиться годами, поэтому в этих случаях прибегают к ВРТ.
Помимо лечения основного заболевания, которое привело к формированию олигоастенозооспермии, необходимо провести ряд общих мероприятий:
- Нормализовать питание: роль питания в качестве спермы трудно недооценить. По данным исследований, только нормализация питания может улучшить показатели спермограммы в ранние сроки. В рацион должны входить овощи, фрукты, белки, витамины и минералы, особенно витамины Е, В6, фолиевая кислота, С, цинк, магний и другие;
- Восстановить режим дня, труда и отдыха: неполноценный сон, чрезмерный труд могут негативно отразиться на сперматогенезе;
- Обеспечение нормальной физической активности: излишняя физическая нагрузка, как и малоподвижный образ жизни негативно отражаются на качестве спермы;
- Ограничение стрессовых ситуаций и т.п.
Если терапевтические мероприятия не принесли желаемого результата, то необходимо использовать ВРТ. Чаще всего прибегают к выполнению ЭКО (экстракорпорального оплодотворения), которое заключается в искусственном оплодотворении яйцеклетки и перемещения сформированных эмбрионов в полость матки. К процедуре приступают после предварительного отбора и обработки спермы.
Если протокол ЭКО не принес желаемого результат, то может понадобиться выполнение ИКСИ – цитоплазматическая инъекция сперматозоида. При этом специалисты отбирают сперматозоид наилучшего качество и искусственно вводят его внутрь яйцеклетки. Конечно, это не гарантирует наступление беременности, так как необходимо, чтобы эмбрион надежно имплантировался в эндометрий.
Конечно, если беременности не наступает, то возможно использование донорских материалов. Но принять решение об использовании донорской спермы не так просто. В данной ситуации проблемы со стороны мужчины полностью исчезают, поэтому вероятность беременности резко увеличивается.
Эффективность ВРТ по отношению разных форм бесплодия довольно велика. Это касается и терапии олигоастенозооспермии, даже запущенных форм патологии. Пройти обследование, выявить причину бесплодия и степень изменения показателей спермограммы, а также пройти курс терапии можно в «Центр ЭКО» Калининграда.
Олигоастенотератозооспермия
Олигоастенотератозооспермия (ОАТ-синдром) – это сложный комплекс изменений в качестве спермы мужчины, при котором снижается вероятность наступления беременности или развивается бесплодие. Если у мужчины выраженный ОАТ-синдром, даже полностью здоровая партнерша не сможет забеременеть.
Что такое олигоастенотератозооспермия у мужчин
В основе ОАТ-синдрома лежит три различных, но связанных между собой изменения в спермограмме:
- Олигозооспермия – снижение концентрации сперматозоидов менее 15 млн/мл.
- Астенозооспермия – снижение подвижности сперматозоидов, менее 32% прогрессивно подвижных (PR по критериям ВОЗ 2010 или категории A+B по предыдущим нормам ВОЗ) или с общей подвижностью ниже 40%.
- Тератозооспермия – повышение концентрации сперматозоидов с измененной морфологией выше 4%. Оценка морфологии должна выполняться по строгим критериям Крюгера.
Причиной ОАТ-синдрома могут становиться различные заболевания или состояния.
Варикоцеле
В основе варикоцеле лежит варикозное расширение вен гроздьевидного сплетения в мошонке, которое приводит к застою венозной крови, перегреванию яичек, нарушению питания органов мошонки, развитию оксидативного стресса, что может серьезно сказаться на процессе развития и созревания сперматозоидов.
Нарушения гормонального фона
Чаще всего гормональные нарушения у мужчин проявляются в виде гипогонадизма (снижение уровня тестостерона). Причины его могут быть различными, начиная от физиологического возрастного снижения и до гипогонадизма вследствие повреждения ткани яичка в результате травмы или воспаления (например, ИППП или эпидпаротит).
При этом изменения уровня эстрогенов и пролактина также могут быть причиной развития ОАТ-синдрома.
Инфекции, в том числе половые
Основной механизм воздействия инфекций на сперматогенез заключается в повреждении или нарушении работы клеток, участвующих в развитии и созревании сперматозоидов. Вызывая воспаление, бактерии или вирусы разрушают клетки яичек и/или их придатков, что приводит к неправильному развитию сперматозоидов, а воспаление в предстательной железе (простатит) и семенных пузырьках (везикулит) – к нарушению состава спермы, из-за чего снижается подвижность сперматозоидов, также есть влияние на степень фрагментации ДНК сперматозоидов.
Генетические мутации
Чаще всего мы встречаемся с микроделециями AZF локуса короткого плеча Y-хромосомы, мутациями гена муковисцидоза CFTR, реже – с изменениями кариотипа. В зависимости от выраженности и вида мутаций мы можем наблюдать у мужчины ОАТ-синдром или как крайнюю степень – азооспермию (отсутствие сперматозоидов в эякуляте).
Другие причины
Существует также ряд других причин развития ОАТ-синдрома. Несмотря на то, что они встречаются реже, каждая из них требует обследования.
- Эндокринные нарушения: гипотиреоз, сахарный диабет.
- Вредные привычки: злоупотребление алкоголем, курение, употребление наркотических препаратов.
- Профессиональные вредности, неблагоприятная экологическая обстановка, а также прием некоторых токсических лекарств: от антибиотиков до химиотерапии.
- Хронические заболевания, стресс и многие другие факторы.
К сожалению, примерно в 30% случаев причину олигоастенотератозооспермии установить не удается.
Диагностика
Диагноз ОАТ-синдром установить не сложно, его ключевые признаки (писали о них выше) легко выявляются эмбриологом при проведении спермограммы. Основой диагностики являются правильная подготовка к сдаче спермограммы и качественная андрологическая лаборатория – как в нашей клинике.
Выявление же причин ОАТ-синдрома – процесс более сложный, зачастую длительный и многоступенчатый, поэтому на данном этапе необходимо обратиться к врачу урологу-андрологу, который составит план обследования, правильно оценит его результаты, что позволит назначить эффективное лечение.
Лечение ОАТ-синдрома
В лечении олигоастенотератозооспермии, как и в лечении большинства причин мужского бесплодия, существует несколько основных направлений.
В первую очередь необходимо устранить основное заболевание, которое привело к развитию олигоастенотератозооспермии. Назначают операция при варикоцеле, антибактериальную и противовоспалительную терапию – при простатите, антиоксиданты – при повреждении ДНК и тому подобное. Необходимо прекратить воздействие вредных факторов на сперматозоиды (чаще всего – бросить курить), оптимизировать образ жизни, в том числе половой.
При недостаточной эффективности, а также в случаях, когда бесплодие связано с эндокринными нарушениями, применяется стимуляция сперматогенеза с помощью гормональных препаратов. В целом это те же препараты, которые используют гинекологи-репродуктологи при стимуляции суперовуляции в цикле ЭКО. Назначая их по специальной схеме, можно добиться значительного улучшения качества спермы. Схемы гормональной терапии довольно сложные, всегда подбираются индивидуально, и назначить их могут только андрологи с большим опытом работы.
Вспомогательные репродуктивные технологии при ОАТ-синдроме могут применяться как в случае неэффективного консервативного лечения, так и в случае, когда мужчина по каким-либо причинам не может или не хочет получать терапевтическое лечение. В таком случае даже при значительно выраженном ОАТ-синдроме возможно проведение ЭКО с ИКСИ или ЭКО с ИКСИ+ПИКСИ, однако стоит отметить, что эффективность ЭКО с предварительной терапевтической подготовкой мужчины намного эффективнее, чем без нее.
Тяжелая степень олигоастенотератозооспермии: что это и как лечить?
При тяжелой степени олигоастенотератозооспермии мы рекомендуем вспомогательные репродуктивные технологии. Даже если есть вероятность полного выздоровления, лучше не откладывая заморозить сперматозоиды – при условии, что они не пропали полностью, и можно получить образцы для криоконсервации. Это поможет обзавестись генетическими родными детьми в будущем. Планировать ЭКО или ИКСИ тоже следует максимально оперативно. С учетом качества спермы для зачатия путем экстракорпорального оплодотворения может потребоваться большее число попыток, чем при здоровой сперме.
Олигозооспермия: причины и лечение. Снижение количества сперматозоидов
Причины олигозооспермии, методы диагностики и лечения
По частоте проявления, олигозооспермия – абсолютный лидер среди патологических процессов, снижающих фертильность мужчины.
Что такое олигозооспермия
Олигозооспермия определяется малым количеством сперматозоидов на 1 миллилитр семенной жидкости. Если потенциальных оплодотворителей в эякуляте меньше, чем того требует норма, определенная Всемирной Организацией Здравоохранения, то говорят о наличии олигозооспермии у пациента. При олигозооспермии эрекция, эякуляция и уровень либидо остаются в норме и не страдают.
С точки зрения ВОЗ, фертильный пул 1 мл спермы взрослого мужчины составляет не менее 20 миллионов сперматозоидов (при этом значение имеет объем спермы, выделяемый для оплодотворения). Если спермограмма подтверждает, что фертильный пул ниже, чем указано в норме, то врач вправе говорить о проблемах репродуктивной системы мужчины.
Олигозооспермия не значит, что сперма «вялая». Вялыми называют низкоподвижных сперматозоидов. При олигозооспермии сперматозоиды сохраняют нормальную подвижность. Они способны оплодотворить яйцеклетку, хотя на это может уйти больше времени и попыток, чем у здоровых мужчин. При начальных стадиях заболевания мужчина остается фертильным, но шансы на успешное оплодотворение снижаются. Если к малому количеству присоединяется низкая подвижность, плохая морфология или другие отягощающие факторы, то шансы на естественную беременность падают еще ниже.
Сдали спермограмму и получили заключение Олигозооспермия?
Что дальше?
- Диагноз Олигозооспермия ставят на основе спермограммы, выполненной по нормам ВОЗ 2010 года.
- Запишитесь на консультацию к андрологу, принесите с собой все результаты обследований.
- На консультации врач назначит лечение. Стимуляция сперматогенеза – специализация Меньщикова К.А.
Запись по телефону: +7 495 199-7554
Олигозооспермия: степени заболевания
Ориентируясь на нормативы, установленные ВОЗ, за идеал берется количество 20 миллионов сперматозоидов в миллилитре жидкости эякулята. Но есть важный нюанс – для успешного оплодотворения при таких показателях необходимо минимум 3 мл спермы (это и есть пресловутые 50-60 миллионов сперматозоидов). Чем ниже количество сперматозоидов, тем выше степень болезни, при этом ниже шансы забеременеть.
Степени олигозооспермии
Чем ниже концентрация сперматозоидов, тем ближе мужское бесплодие. При планировании беременности рекомендуется сдать спермограмму. Анализ позволит вовремя выявить проблемы с качеством эякулята. Своевременная терапия значительно повысит ваши шансы на успешное оплодотворение.
Причины развития олигозооспермии и группы риска
Низкая концентрация спермиев в семени бывает как врождённой (т. н. первичная олигозооспермия), так и приобретённой (вторичная). Приобретённая патология развивается под воздействием разнообразных факторов, повреждающих эпителий семенных каналов. Из-за этого сперматозоиды перестают вырабатываться. Врождённая олигозооспермия возникает из-за патологий развития половых органов мужчины.
Врожденная олигозооспермия
Чаще всего при первичном проявлении причина заболевания – патологии развития яичек, а именно:
- Анорхия – недоразвитость мошонки и члена, полное отсутствие тестикул. Придатки и семенные протоки также отсутствуют;
- Крипторхизм – патология, при которой одно (в редких случаях – оба) яичко не опускается в мошонку, а располагается в аномальных местах паховой и бедренной зоны;
- Дисфункциональные нарушения развития и работы тестикул вследствие генетических заболеваний;
- Гипоплазия – еще одно нарушение, из-за которого тестикулы и связанные с ними органы не развиваются до конца, соответственно, не могут выполнять свое функциональное значение.
Кроме того, нельзя исключать гормональные факторы: гипогонадизм с поражением клеток Лейдига. Содержащиеся в тестикулах клетки отвечают за продуцирование тестостерона, отвечающего за важнейшие гормональные процессы мужского организма. Низкое количество тестостерона равно низкому сперматогенезу. Последнее комплексно влияет на возникновение патоспермии.
Приобретенная олигозооспермия
Вторичные процессы обычно возникают на фоне внутренних и внешних факторов. Если вы страдаете от приобретенных заболеваний (особенно в хронической форме), следует регулярно проходить лечение и проверку, чтобы избежать снижения количества сперматозоидов.
Внутренние причины развития болезни:
- урологические воспалительные заболевания яичек и придатков;
- варикоцеле – патология, при которой расширяется варикозная сеть семенных проходов;
- дисфункция почек и печени;
- инфекционные заболевания половых органов (хламидии, микоплазмоз);
- травмы спинного мозга, из-за которых нарушена связь половых органов с ЦНС;
- приобретенный гормональный сбой в организме;
- возникновение опухолей и новообразований в половых органах;
- интоксикация организма солями тяжелых металлов, радиацией, рентгеновским излучением.
Все виды анализов эякулята:
MAR-тест – является основным методом определения иммунного фактора бесплодия.
ЭМИС – оценка функциональной патологии спермиев.
Биохимия спермы – позволяет скорректировать питание для улучшения спермы.
Фрагментация ДНК – оценка спиралей ДНК.
Телефон для записи: +7 495 199-7554
На организм также влияют внешние факторы. Для успешной профилактики и лечения приобретенной олигозооспермии важно избегать:
- стрессовых ситуаций, приводящих к психофизическому переутомлению;
- алкогольной, наркотической интоксикации;
- употребления спиртных напитков, сигарет, психотропных веществ;
- походов в сауну, баню;
- высоких физических нагрузок, с которыми организм не в силах справиться;
- нехватки витаминов и минералов в рационе;
- жестких диет, голодовок.
Медицина не располагает точными данными насчёт того, насколько частые эякуляции связаны со снижением качества спермы. По оценке учёных, чрезмерная мастурбация может отрицательно влиять на количество активных и способных к оплодотворению сперматозоидов.
Олигозооспермия и другие виды патоспермии
Низкая концентрация сперматозоидов не является единственной проблемой, возникающей у мужчин со слабой фертильностью. Сочетаясь с другими патологическими состояниями спермы, она вызывает резкое снижение способных к оплодотворению спермиев. Именно поэтому необходима спермограмма по нормативам, установленным ВОЗ.
Если заболевание осложнено другими формами патоспермии, процент успешной беременности еще больше снижается.
Распространенные сочетания патологий:
- астенозооспермия (дискинезия) в сочетании с олигозооспермией дает низкую (от 50% и ниже) подвижность сперматозоидов;
- тератозооспермия влияет на форму спермиев (образцы, не подходящие по строгим критериям, не могут пройти через цервикальный канал, чтобы достичь яйцеклетки);
- азооспермия – крайняя патология, при которой эякулят не содержит сперматозоидов;
- олигоспермия – патологическое состояние, с которым часто путают олигозооспермию. Здесь вырабатывается недостаточный для оплодотворения объем спермы (менее 2 мл);
- лейкоспермия (высокое количество лейкоцитов в сперме) отрицательно сказывается на сперматогенезе, в 9/10 случаев сопровождаясь низкой подвижностью и концентрацией спермиев;
Полиспермия – прямой антипод заболевания, при этом в клинической картине они не сочетаются. В случае такой проблемы количество сперматозоидов увеличивается, хотя и приводит все к одному результату: их слабой возможности достичь и оплодотворить яйцеклетку.
Диагностика олигозооспермии
Врачу андрологу для постановки диагноза понадобятся результаты спермограммы.
Сам анализ занимает до трех часов. От пациента требуется только сдать образец спермы. Если у вас уже есть результат, не забудьте взять его с собой на консультацию.
Тератозооспермия

Тератозооспермия – это состояние, при котором наблюдается несколько симптомов нарушения фертильности. Тератозооспермия не является показателем полного бесплодия мужчины, а лишь показателем ограниченной способности к зачатию.
Синдром тератозооспермия
Тератозооспермия чаще всего обнаруживается при обследовании семейной пары по причине бесплодия. Синдром тератозооспермия имеет несколько степеней нарушения фертильности мужчины, которые характеризуются определенными показателями:
- Олиготератозооспермия – для того, чтобы зачатие произошло, требуется не менее 15 млн подвижных и морфологически нормальных сперматозоидов в 1 мл эякулята, но при данном синдроме в эякуляте находится слишком мало нормальных спермиев.
- Астенотератозооспермия – при этом синдроме происходит уменьшение морфологически нормальных сперматозоидов и снижение подвижности спермиев. Существует прямая связь между неправильным строением сперматозоидов и их способностью двигаться – чем больше нарушений в строении, тем меньше способность к движению.
- Тератозооспермия – при этой степени нарушения в эякуляте находится свыше 96% патологических спермиев. Спермии имеют различные нарушения в строении, вероятность беременности невелика. А в случае ее наступления возможно развитие патологии беременности – замершей беременности, самопроизвольного аборта.
Тератозооспермия диагностируется с помощью спермограммы. Нарушение фертильности легкой степени (ОАТ-синдром) характеризуется следующими нарушениями:
- На мл эякулята приходится менее 20 млн сперматозоидов.
- Менее 50% спермиев могут продвигаться целенаправленно.
- Менее 25% способны двигаться вперед.
- Менее 3% спермиев имеют нормальное морфологическое строение.
При выраженной степени нарушения фертильности показатели нарушений будут выше, самые плохие показатели будут при острой форме нарушения фертильности. Тератозооспермия – это наличие у обследуемого пациента всех трех степеней нарушения.
Подвижность спермиев оценивается по спермограмме, с помощью микроскопа, и имеет такие показатели:
- Группа А – спермии двигаются вперед.
- Группа В – сперматозоиды пассивно двигаются вперед.
- Группа С – у сперматозоидов нарушена траектория движения, активно двигаются назад и по кругу.
- Группа D – сперматозоиды не активны, неподвижны.
Согласно этой оценке, нормальными считаются сперматозоиды, которые относятся к группе А. В нормальной сперме должно быть более 25% спермиев группы А, более 50% группы В. Для того, чтобы подтвердить диагноз, следует проводить исследование с помощью спермограммы не менее двух-трех раз с перерывом от 2 недель до двух месяцев.
Следует знать, что мужчина с синдромом тератозооспермии должен использовать контрацепцию при сексуальном контакте. Зачатие спермой плохого качества может привести к развитию эмбриона с патологиями.
Тератозооспермия, причины нарушения
Причины тератозооспермии можно разделить на несколько групп:
- Негативное влияние окружающей среды – в эту группу входит любое негативное воздействие на организм из внешней среды. Это воздействие различных излучений, низкое качество воды, тяжелая экология, прием некоторых лекарственных препаратов и многие другие факторы.
- Генетический фактор – в некоторых случаях причиной заболевания являются генетические нарушения.
- Эндокринные заболевания – при возникновении сбоя в работе эндокринных органов и систем происходит снижение или увеличение уровня определенных гормонов, что оказывает негативное влияние на качество спермы.
- Образ жизни – к негативным факторам воздействия, вызывающих состояние тератозооспермии, относятся: голодание, нарушенный режим питания, низкое качество питания, злоупотребление алкоголем, курение, употребление наркотиков, анаболиков, частые стрессовые ситуации, постоянное недосыпание, тяжелые физические нагрузки, избыток веса, недостаток веса и другие факторы.
- Заболевания половых органов – болезни яичек и придатков яичек могут вызвать снижение качества спермы или привести к полному бесплодию. Заболевания, снижающие качество сперматогенеза: варикоцеле, доброкачественные и злокачественные опухоли, простатит, орхит, эпидидимит, уретрит, паротит, бактериальные инфекции и многие другие патологические процессы. Патология развития яичек также является причиной развития тератозооспермии. Неопущение яичек в мошонку может стать причиной нарушения выработки сперматозоидов. Повышенная температура в области находящихся в брюшной полости яичек, другие негативные факторы могут привести к прекращению выработки спермы, к полному бесплодию, к развитию злокачественного заболевания. Варикоцеле – это заболевание, при котором происходит варикозное расширение вен, повышается температура в области яичек, что негативно влияет на качество сперматозоидов.
Тератозооспермия, лечение
Лечение тератозооспермии зависит от причины, вызвавшей нарушение. В качестве лечения, в зависимости от причины, применяют противовоспалительную, противовирусную, гормональную терапию, в некоторых случаях требуется помощь психолога. При тератозооспермии многие нарушения хорошо поддаются лечению. Выявление причины развития синдрома тератозооспермии позволяет получить хорошие результаты при лечении патологии.
Нарушения, вызванные образом жизни, могут быть устранены при налаживании рационального питания, смене места работы, снижении массы тела или, наоборот, увеличении массы тела. Для того, чтобы улучшить качество спермы, следует отказаться от вредных привычек, наладить полноценный сон, избегать стрессов. В большинстве случаев через определенный промежуток времени качество спермы улучшается.
Снижение качества спермы в результате гормонального сбоя требует выявления причины сбоя. Гормональная терапия поможет восстановить баланс гормонов, повысить качество спермы. При длительном приеме гормональных средств для лечения других заболеваний также может развиться тератозооспермия. В тяжелых случаях патологического состояния спермы рекомендуется прибегнуть к программе ЭКО ИКСИ.
Для восстановления качества спермы, помимо проведения различных видов терапии, врач назначает консервативное лечение – общеукрепляющие средства, витамины, ферменты, которые хорошо влияют на восстановление качества спермы. При назначении спермограммы часто проводят дополнительное биохимическое исследование, во время которого определяют содержание некоторых веществ в организме мужчины. Недостаток цинка, витаминов, ферментов негативно сказывается на качестве спермы, приводит к развитию патологических состояний. Для укрепления иммунитета и улучшения качества спермальной жидкости назначают следующие препараты:
- Цинк – от содержания цинка в организме зависит работа иммунной системы, репродуктивной функции, нервной и пищеварительной систем. Это один из важных элементов для биохимического обмена. Большое количество цинка находится в тканях предстательной железы, он участвует в поддержании уровня тестостерона, ингибирует фермент, который превращает тестостерон в эстроген. Снижение количества цинка в организме мужчины приводит к снижению выработки сперматозоидов, так как замедляется процесс деления клеток.
- Фолиевая кислота – улучшает подвижность сперматозоидов. Недостаток фолиевой кислоты может привести к бесплодию, увеличивается риск развития генных мутаций и снижения качества спермы.
- Магний – повышает подвижность сперматозоидов, увеличивает способность к оплодотворению.
- Витамин С – влияет на увеличение выработки сперматозоидов, улучшает кровообращение в тканях яичек.
- L-карнитин – аминокислота, которая входит в препараты для улучшения сперматогенеза. Действие аминокислоты улучшает качество, увеличивает количество семенной жидкости, повышает шанс зачатия при бесплодии. Применяют как симптоматический препарат при варикоцеле, неустановленной астеноспермии.
Лечение патологии репродуктивной функции мужчины занимает длительное время, восстановление может занять около года. В случаях, когда улучшение качества спермы незначительное или улучшение не наступает, рекомендуется прибегнуть к экстракорпоральному оплодотворению. Клиника «Центр ЭКО» города Смоленска проводит обследование и лечение мужчин от бесплодия. В самых тяжелых ситуациях предлагается услуга донорства половых клеток.
Олигоастенотератозооспермия: причины, диагностика, лечение, профилактика

Олигоастенотератозооспермия – обширный ряд нарушений, вызывающих такие патологические состояния, как олигозооспермия (снижение концентрации сперматозоидов в эякуляте), тератозооспермия (содержание полноценных сперматозоидов менее 50 %), астенозооспермия (количество в эякуляте мужчины движущихся вперед сперматозоидов менее 50 %).
Патологию классифицируют следующим образом:
- секреторная олигоастенотератозооспермия: сперматозоиды отличаются различными патологиями в развитии и движении, наблюдается их выработка в недостаточном количестве;
- обтурационная олигоастенотератозооспермия: сперматозоиды характеризуются плохой проходимостью через семявыводящие каналы;
- иммунологическая олигоастенотератозооспермия: характеризуется выработкой антител к сперматозоидам вследствие травмы яичек;
- идиопатическая олигоастенотератозооспермия: ухудшение качества сперматозоидов в виду различных воздействий внутренних и внешних факторов.
Идиопатическая олигоастенотератозооспермия, причины которой довольно разнообразны, приводит к мужскому бесплодию в 30 % всех случаев.
Олигоастенотератозооспермия – причины
Олигоастенотератозооспермия, причины которой весьма разнообразны, впоследствии приводит к мужскому бесплодию. Ее возникновение обусловлено внутренними нарушениями нормальной работы организма. Немаловажную роль здесь играют патологии в развитии репродуктивной системы, такие как аплазия или гипоплазия яичек и их придатков. Во многих случаях наблюдается олигоастенотератозооспермия, причины которой – это крипторхизм, нарушения в работе щитовидной железы, надпочечников, водянка оболочки яичек, заболевания почек и печени.
Инфекционные заболевания бактериальной и вирусной природы также могут привести к такой патологии, как олигоастенотератозооспермия. Причины, вызывающие ее – это тиф, сифилис, паротит и туберкулез.
Следует отметить, что олигоастенотератозооспермия может развиваться у мужчин, проживающих в местах с плохим экологическим фоном, а также у тех, чья работа сопровождается неблагоприятными производственными условиями. Например, причиной олигоастенозооспермии может послужить неблагоприятное воздействие на организм пестицидов, ртути, гербицидов, свинца, мышьяка, кислот, щелочей, цинка, кадмия и пр.
Также работа в условиях интенсивного воздействия электромагнитных полей и ионизирующего излучения, высоких температур приводит к развитию такого нарушения репродуктивной функции мужчины, как олигоастенотератозооспермия. Причины, вызывающие данную патологию могут быть крайне различными, однако конечный результат всегда один – мужское бесплодие.
Олигоастенотератозооспермия, причины которой – употребление наркотиков, транквилизаторов, антидепрессантов, алкоголизм приводят не только к бесплодию у мужчин, но также наносят колоссальный вред и разрушительное воздействие на организм в целом.
Олигоастенотератозоосперми – диагностика
Олигоастенотератозооспермия протекает бессимптомно, что крайне усложняет диагностику.
Диагностируют олигоастенотератозооспермию по результатам анализа спермограммы. Она дает возможность выявить отклонения полученных результатов от общепринятой нормы.
Помимо спермограммы, мужчине также назначают:
- анализ крови с целью выявления воспалений и инфекций;
- анализ мазка;
- анализ крови на гормоны;
- ультразвуковое исследование яичек;
- MAR-тест.
Олигоастенотератозооспермия – лечение
При выявлении такой патологии, как олигоастенотератозооспермия, лечение начинают с устранения причин, спровоцировавших развитие заболевания: проводят лечение воспалительных процессов, инфекционных заболеваний, корректируют гормональный фон.
Олигоастенотератозооспермия лечение может подразумевать хирургическое, если ее причиной послужило варикоцеле.
Олигоастенотератозооспермия лечение медикаментозное предполагает препаратами, улучшающими качество спермы. К ним относятся клостильбегит, спеман и токоферол. Данные препараты подбираются и назначаются врачом-эндокринологом или эмбриологом в индивидуальном порядке для каждого пациента.
Когда диагностирована олигоастенотератозооспермия, лечение также предполагает отказ от вредных привычек, воздержание от походов в баню и сауну, правильный рацион и режим питания.
Когда поставлен диагноз олигоастенотератозооспермия, лечение может занять от полугода до нескольких лет при условии строго выполнения всех предписаний врача. В противном случае шансы зачать ребенка составляют 1-2%.
Благодаря достижениям современной медицины мужчина может стать счастливым родителем даже при таких заболеваниях, как астенозооспермия, олигозооспермия и тератозооспермия, которые в сочетании и есть олигоастенотератозооспермия. Лечение бесплодия в данном случае предполагает использование метода ИКСИ (интрацитоплазматической инъекции сперматозоида). Данная методика широко применяется по всему миру и считается наиболее эффективным способом оплодотворения.
В отличие от экстракорпорального оплодотворения (ЭКО), при ИКСИ вводится только один сперматозоид. В данном случае количество сперматозоидов в эякуляте мужчины для успешного оплодотворения не важно. Имеет значение лишь нормальная морфология и подвижность спермия, которую определяют по критерию Крюгера.
Параметрами лечения олигоастенотератозооспермии методом ИКСИ служат наличие в эякуляте или яичке мужчины здоровых и активных сперматозоидов.
Хронический простатит

терапевт / Стаж: 37 лет
Дата публикации: 2019-03-27
гинеколог / Стаж: 27 лет
Хронический простатит – это воспалительное заболевание предстательной железы, которое характеризуется органическими изменениями тканей и функциональными нарушениями деятельности простаты, мужских органов половой системы и мочевыводящих путей.

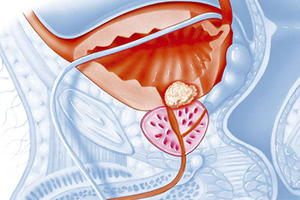
Простата представляет собой трубчато-альвеолярную железу, которая есть только у мужчин. Эта железа участвует в образовании спермы и расположена она ниже мочевого пузыря вокруг начальной части мочеиспускательного канала. Хронический простатит у мужчин может возникнуть по причине попадания инфекции в предстательную железу из мочевого пузыря по кровеносным и лимфатическим сосудам малого таза или другим путем. Хотя наличие инфекции может не вызвать заболевания и не привести к импотенции, как правило это не проходит для мужчины бесследно. В данный момент мужчина наблюдает уменьшение твердости полового органа, половые расстройства во время секса и нарушения мочеиспускания.
Хронический простатит не угрожает жизни мужчины, но все же он может стать причиной психологического расстройства и ухудшения отношений в семье. Также следует отметить, что, по мнению специалистов, хронический простатит, а именно несвоевременное его лечение, может привести не только к развитию серьезных осложнений, но и к раку простаты. Ведь помимо инфекции существует целый ряд других предрасполагающих к хроническому простатиту факторов. Все же проявление и обострение хронического простатита имеет разную специфику.
Стадии хронического простатита
Хотя единой специфики развития хронического простатита не существует до сих пор, специалисты выделяют следующие его типы:
- I острый бактериальный простатит;
- II простатит бактериального генеза. Он наиболее часто обнаруживается;
- III хронический небактериальный простатит представляет собой симптомокомплекс хронической тазовой боли, продолжительность которого составляет более 3 месяцев;
- категория III А является типом воспалительной формы хронического простатита с повышенным уровнем лейкоцитов в секрете простаты;
- III Б — это невоспалительная форма хронического простатита без повышенного уровня лейкоцитов и возбудителей в секрете простаты;
- IV тип диагностируют, как бессимптомный хронический простатит, который не вызывает болевых ощущений и выявляется совершенно случайно по результатам анализа секрета простаты или её биопсии.
Частота и причины проявления данной категории хронического простатита до сих пор не известна. Что же касается причин развития остальных типов заболевания, то здесь следует отметить, что они могут быть обусловлены проникновением в мочеточник различных инфекционных микроорганизмов, а также нарушением различных функций в организме мужчины.
Профилактические методы воспаления простаты
Хронический простатит требует длительного лечения. Поэтому лучше соблюдать профилактические меры, чтобы его избежать. Для этого пациенту понадобится лишь внести в свой образ жизни некоторые коррективы, которые станут не только полезными для общего состояния здоровья, но и избавят от этого заболевания. Итак, прежде всего, необходимо соблюдать следующие правила профилактики:
- стремиться вести здоровый образ жизни;
- из рациона питания полностью исключить острую пищу;
- не злоупотреблять алкоголем;
- заниматься спортом, включая физические упражнения, которые способствуют укреплению мышц и улучшению кровообращения крови в органах малого таза;
- по желанию посещать занятия йогой;
- соблюдать методы профилактики и лечения инфекционных заболеваний;
- устранять застои малого таза и своевременно лечить болезни прямой кишки;
- исключить чрезмерную мастурбацию;
- стараться вести регулярную, но в тоже время безопасную половую жизнь;
- избегать переохлаждения;
- не садиться на холодные поверхности;
- во время сидячей работы чаще разминаться.
Помимо этих профилактических мер мужчинам следует учитывать тот факт, что хронический простатит проявляет себя незначительно. Поэтому, если мужчина наблюдает у себя выделения во время мочеиспускания или дефекации, а также испытывает слабые болевые ощущения, то в данном случае стоит незамедлительно обратиться к врачу. Также стоит помнить о том, что курс лечения должен проводиться строго под наблюдением специалиста без каких-либо пренебрежений. Помимо этого подбор препаратов во время антибактериальной терапии осуществляется согласно индивидуальному состоянию пациента и только после прохождения им специальных исследований. Прием назначенных препаратов нельзя прерывать, а тем более принимать дополнительные медикаменты без предписаний врача. Не откладывайте визит к врачу. С помощью поиска на нашем сайте, вы легко можете подобрать клинику, подходящую и по расположению, и по ценовой политике.
Причины воспаления простаты
Хронический простатит в медицине позиционируется, как полиэтиологическое заболевание. Помимо проникновения в органы мочеточника инфекции, он может возникнуть и рецидивировать по причине появления нейровегетативных и гемодинамических нарушений, а также ослаблением иммунной системы и аутоиммунными, гормональными или биохимическими процессами. Воспаление предстательной железы может развиваться на фоне таких заболеваний, как:
- депрессия;
- нейрогенная дисфункция мочевого пузыря;
- рефлекторная симпатическая дистрофия;
- воспалительные процессы рядом расположенных органов;
- гипертрофия шейки мочевого пузыря;
- аденома предстательной железы;
- стриктура мочеиспускательного канала;
- заболевания прямой кишки.
Учитывая эти факторы, к риску развития воспаления простаты относят следующие причины:
- малоподвижный образ жизни, в особенности в положении сидя влечет за собой нарушение функции кровоснабжения органов малого таза;
- локальное переохлаждение организма;
- частые запоры;
- нерегулярные половые отношения или же резкие нагрузки;
- хронические инфекции;
- ранее перенесенные болезни, которые передаются половым путем. В особенности их несвоевременное лечение;
- неправильное питание;
- недосыпание;
- хронические стрессы.
Помимо этого хронический небактериальный простатит может быть вызван формированием миофасциальных триггерных точек в период протекания заболеваний, травм и оперативных вмешательств на органах малого таза.
Симптомы хронического простатита

Симптомы хронического простатита выражены не сильно беспокоят мужчину. Воспаление простаты возникает внезапно. Больного могут беспокоить острые болевые ощущения в области промежности и паха, а также могут возникать боли при мочеиспускании и дефекации, сопровождаемые выделениями из мочеиспускательного канала. Все эти признаки хронического простатита могут сопровождаться жаром, лихорадкой и повышенной температурой тела. Чаще всего эти симптомы имеют периодический характер. Также хронический простатит может выражаться в форме осложнений заболеваний, которые передаются половым путем. В период протекания заболевания больной может ощущать дискомфорт при мочеиспускании, болевые ощущения в промежности, а также проявление выделений. Хроническое воспаление простаты влечет за собой нарушение эрекции и замедлению семяизвержения.
Воспалительный процесс простаты продвигается вглубь мочевой системы, что может привести к циститу и пиелонефриту. Чаще всего эти обострения заканчиваются воспалением яичек и придатков, что влечет за собой бесплодие, требующее длительного лечения. Поэтому не стоит откладывать поход к врачу. Требуется своевременная диагностика и лечение. Важно помнить, что хронический простатит можно вылечить, если не запускать болезнь.
Диагностика хронического простатита
Как правило, диагностировать тот или иной тип хронического простатита врач может исходя из указанных пациентом жалоб или после проведенного осмотра. Вначале специалист пальпирует предстательную железу, а затем рекомендует больному сделать лабораторное исследование бак посева мочи и секрета простаты. Такая диагностика позволяет определить дальнейшее лечение хронического простатита. Помимо этого уролог может применить такие методы диагностики, как:
- трансректальное ультразвуковое исследование, которое позволяет определить размер и объем простаты, а также выявить наличие новообразований;
- определение профиля уретрального давления дает возможность выяснить причину нарушений мочеиспускания и функций мышц тазового дна;
- микроскопическое исследование соскоба слизистой мочеиспускательного канала, которое способствует определению наличия специфической флоры, вызывающей инфекционные заболевания;
- рентген простаты;
- МРТ органов малого таза, которое помогает дифференцировать с раком простаты, а также выявить невоспалительный тип бактериального простатита;
- определение состояния гуморального и клеточного иммунитета в секрете простаты. Данного рода исследование помогает не только диагностировать категорию воспалительного процесса предстательной железы, но и решить вопрос о том, с помощью какого метода можно вылечить хронический простатит.
Лечение хронического простатита
Хронический простатит считается коварным и сложным заболеванием, методика его лечения требует комплексного подхода. Урологи применяют такие методы лечения, как:
- антибактериальная терапия, в ходе которой назначаются медикаменты уничтожающие скрытые микроорганизмы инфекции. Пациент принимает эти препараты на протяжении нескольких недель. В случае отсутствия надлежащего эффекта, антибиотики могут заменить другой группой препаратов;
- физиотерапия может включать в себя воздействие электромагнитных, ультразвуковых и лазерных волн, что значительно увеличивает эффективность антибактериальной терапии;
- магнито-лазерная терапия оказывает антиконгестивное действие и способствует улучшению микроциркуляции крови в органах малого таза;
- трансректальный массаж простаты является самым болезненным и дискомфортным методом лечения, но в то же время самым эффективным. Он основан на устранении воспалительного секрета методом выдавливания его пальцем;
- дарсонвализация;
- электрофорез с применением лекарственных средств;
- гормональная терапия;
- трансуретральная электрохирургия. Данный способ лечения могут применить только в случае развития осложнений, которые помимо нарушений процесса мочеиспускания или репродуктивной функции у мужчины привели к возникновению склероза простаты и шейки мочевого пузыря. Если же после оперативного вмешательства наблюдается обострение хронического воспалительного процесса, то в этом случае пациенту могут удалить всю оставшуюся железу;
- иммунокоррекция направлена не только на устранение инфекции, но и на полное исключение её повторного появления. Данный метод лечения подразумевает нормализацию образа жизни, что влечет за собой активный образ жизни, регулярные прогулки, соблюдение режима дня и правильное питание;
- санаторно-курортное лечение.
Помимо этого назначенный метод лечения хронического простатита может включать в себя посещение иммунолога и проведение дополнительных специальных анализов. Так как прекращение того или иного курса терапии не гарантирует полного уничтожения инфекции простатита, поэтому существует вероятность того, что она возникнет вновь. Чтобы вылечить хронический простатит, пациенту следует строго соблюдать все рекомендации врача и проходить предписанный курс лечения до конца.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Хронический простатит: симптомы, причины развития, лечение и профилактика
- Обострение
- Причины
- Популярные вопросы
- Профилактика
Простатит диагностируется исключительно у мужчин. Это одно из самых распространенных заболеваний среди болезней мужской половой системы, 4 из 5 мужчин хоть раз в жизни сталкивались с симптомами простатита.
Чаще всего простатиту подвержены мужчины в возрасте 20–40 лет в пик своей половой активности. Хронический простатит диагностируется у каждого 10 мужчины. Он характеризуется периодами обострения и ремиссий и маскируется под ряд других заболеваний.
Симптомами хронического простатита можно назвать следующие проявления:
- Дискомфорт и ноющие боли внизу живота, с периодическими резями, которые не проходят в течение квартала и дольше. Боли могут появляться в пояснице, ногах, мошонке, анальном отверстии. Особенно больно становиться при мочеиспускании и семяизвержении.
- Ухудшается эрекция полового члена и ослабевает сексуальное влечение. Сначала развивается преждевременная эякуляция, а с течением времени наоборот семяизвержение практически не наступает, добиться этого становится очень сложно.
- Мочеиспускание становится болезненным и неполным. Все время остается ощущение неполного опорожнения мочевого пузыря.
- Качество жизни мужчины ухудшается в разы.
Существует 2 вида хронического простатита: бактериальный и абактериальный.
Бактериальный (инфекционный) простатит протекает с постоянным чередованием резких обострений и ремиссий, при этом в секрете простаты находятся инфекция и бактерии.
В данном случае могут быть поражены и близлежащие органы, такие как уретра, шейка мочевого пузыря, семявыносящие протоки, поэтому и проявляется болезнь . Точный диагноз можно будет поставить после тщательного обследования.
Чаще всего болезнь проявляется так:
- Частое и болезненное мочеиспускание.
- Жжение в уретре.
- Преждевременное семяизвержение.
- Небольшие слизистые выделения из уретры.
- Серьезные расстройства половой функции.
Все это сильно влияет на работоспособность и психическое состояние мужчины, которое приводит к длительной депрессии и неврастении.
Абактериальный хронический простатит — это заболевание, при котором в секрете простаты не находят бактерий. Данную форму очень сложно диагностировать, об этом свидетельствуют многочисленные отзывы мужчин на разных форумах. Также очень сложно подобрать правильную схему лечения.
Важно
До сих пор врачи сталкиваются с множеством неясных факторов происхождения данного заболевания. Это сильно усложняет процесс лечения.
Даже УЗИ и лабораторные исследования секрета могут не показать наличие воспалительного процесса. По рекомендациям Европейской ассоциации выделяют основные признаки абактериального простатита:
- Проявляется у мужчин среднего возраста.
- Длительные болевые ощущения в тазовой области и в паху.
- Нарушение функции мочеиспускания и частые императивные позывы.
- Эректильная дисфункция и боли при эякуляции.
- Хронический конгестивный простатит: обострение и ремиссия
- Хронический конгестивный простатит характеризуется несколькими стадиями развития, которые проявляются своими разными признаками:
- Экссудативная — мужчина ощущает режущую боль в паху, мошонке и в области лобка.
- Наблюдаются проблемы с эрекцией и ускоренная эякуляция.
- Альтеративная — больной жалуется на дискомфорт в области паха, мошонки и лобка.
- Наблюдаются частые позывы к мочеиспусканию и быстрая эякуляция во время полового акта.
- Пролиферация — пациент констатирует учащенное мочеиспускание со слабой струей, постоянное ощущение не полностью опорожненного мочевого пузыря. А эякуляция становится наоборот затрудненной и замедленной.
- Рубцовые изменения — на этой стадии ткани простаты начинают интенсивно уплотняться. Пациент жалуется на дискомфорт в области таза и лобка, частые позывы к мочеиспусканию при тонкой струе и неполном опорожнении. Эрекция очень слабая или вообще отсутствует, эякуляция становится практически невозможной, а оргазм слабый, без ярких впечатлений. Простатит переходит в стадию хронического простатита нестойкой ремиссии, при котором наблюдаются постоянные боли и ремиссия настает всего на несколько часов.
Что касается классификации, то принято использовать классификацию НИЗ США, которая делит болезнь по типам: острый и хронический бактериальный, хронический без признаков воспаления и застойный, а также гистологический.
Факторы и причины хронического простатита у мужчин
Несмотря на тот фактор, что некоторые микробы хронического простатита есть в организме практически каждого человека, болеют лишь некоторые. Чем можно объяснить развитие такой болезни в конкретном случае?
Возникновение хронического простатита специалисты определяют не только наличием инфекции в организме, но также условиями, которые влияют на развитие болезни.
К самым распространенным причинам хронического простатита у мужчин относятся:
- застой крови, который содержится в простате, вызванный малоподвижным образом жизни;
- нестабильная половая жизнь;
- неудобная и достаточно узкая одежда;
- частое переохлаждение;
- травмы, а также инфекции различных органов мочеполовой системы;
- неправильное питание;
- постоянное стрессовое состояние;
- частое употребление спиртных напитков и курение.
Диагностику начинают с разговора с пациентом, который должен точно и полностью рассказать, что его беспокоит. Врач должен выяснить, почему у пациента развился хронический простатит, узнать все возможные причины и симптомы, как они себя проявляют. Врачу стоит рассказать все до мельчайших подробностей, от этого будет зависеть, насколько правильно будет поставлен диагноз и назначено эффективное и комплексное лечение.
Далее необходимо провести пальпацию и сдать секрет на бактериологический анализ, благодаря которому можно определить наличие инфекций и выяснить стойкость бактерии к антибиотикам.
Внимание
Пальпацию проводит уролог через прямую кишку. Данная процедура дает возможность узнать размеры и болезненность простаты. При прощупывании также могут быть обнаружены геморрой, аденома или рак предстательной железы. УЗИ простаты позволит получить точные данные о состоянии органа.
Определение уровня ПСА в крови дает возможность исключить или подтвердить наличие аденомы и рака простаты.
Если уролог заподозрит присутствие опухоли, придется сдавать кусочки ткани предстательной железы на биопсию, которая покажет ее наличие или отсутствие.
Лечение хронического простатита — это сложный и трудоемкий процесс. Сегодня для лечения данного заболевания применяются различные методы.
Лечение антибиотиками. В данном случае используют антибиотики группы макролидов и тетрациклин.
Только лечащий врач может правильно подобрать препарат, его дозировку и длительность лечения.
Обычно лекарства принимают на протяжении 10–15 дней. После чего сдаются повторные анализы, по результатам которых врач определит, излечился ли пациент или же требуется дополнительное лечение.
Массаж простаты необходим для того, чтобы секрет простаты не застаивался и происходила его микроциркуляция. Это очень способствует быстрому выздоровлению.
Однако, массаж запрещен при остром виде простатита, геморрое и трещинах прямой кишки.
Массаж обычно назначают в качестве дополнительной терапии к лечению антибиотиками.
Физиотерапия назначается для улучшения состояния тканей предстательной железы, благодаря чему процесс выздоровления ускоряется.
Для лечения применяют лазерную терапию и ультрафорез. Также эффективно использование грязей, клизм с минводами богатыми сероводородом.
Фитотерапия применяется как дополнительная стимуляция к выздоровлению больного и всегда используется в комплексе с другими методами. Для лечения применяют Pygeum africanum, пепонен и другие фитопрепараты.
В некоторых случаях может быть показано и хирургическое вмешательство, если мочеиспускательный канал сильно сузился, обнаружено наличие абсцессов или аденомы простаты.
Важно
Диагностика и лечение должна проводиться в медицинском учреждении под постоянным наблюдением квалифицированных врачей.
Вовремя обратившись к врачу, можно добиться быстрого излечения. Начав лечение, будет наблюдаться длительная ремиссия. О полном выздоровлении можно говорить тогда, когда исчезнут все симптомы заболевания, а лабораторные исследования будут показывать хорошие результаты.
Наиболее популярные вопросы от пациентов о хроническом простатите
Как вылечить хронический простатит народными средствами быстро и эффективно?
Лечение можно проводить при помощи народных средств. В народной медицине самым популярным является использование настоя ромашки, тысячелистника, а также шалфея. Эти микроклизмы очень хорошо снимают воспаление, которое проходит в предстательной железе.
Для приготовления такой микроклизмы берут две столовые ложки ромашки и заливают траву 100 гр. кипятка. Также для лечения можно использовать кожуру каштана конского, который заливают спиртом и выдерживают 10 дней в темном месте.
Также помогает отвар из луковицы. Надо мелко нарезать две большие луковицы и залить их кипятком в баночке. Баночку укутывают махровым полотенцем и дают настояться 2 часа. Далее через каждый час надо пить по 50 гр отвара.
Как вылечить импотенцию при хроническом простатите?
Импотенцию можно вылечить в домашних условиях при соблюдении комплекса мер.
Необходимо выбрать подходящие препараты, которые помогут наполнять кровью кавернозные тела пениса. Но перед этим обязательна консультация с урологом. Современные препараты для усиления потенции — Левитра и Виагра.
Необходимо наладить рацион питания и сесть на диету. Нельзя есть жирную пищу и продукты, которые уменьшают тестостерон. Надо налегать на каши и нежирное мясо, пить соки и зеленый чай.
Также не стоит забывать про физические нагрузки. Очень эффективны в этом плане ходьба и легкий бег на свежем воздухе. Также надо делать махи ногами. Это способствует сокращению мышц заднего прохода и промежности.
Сколько лечится хронический простатит и как избавиться от него навсегда?
Антибиотикотерапия длится 1–3 месяца в зависимости от запущенности заболевания. При необходимости могут назначить дополнительное лечение малыми дозами антибиотиков. Лучше всего с данной задачей справляются липофильные антибиотики.
Чтобы навсегда забыть о данной проблеме, необходимо поменять образ жизни, правильно питаться, не переохлаждаться и давать организму отдыхать.
Чем опасен хронический простатит?
Хронический простатит характеризуется резкими обострениями заболевания, которые сменяются ремиссиями. Когда боли отступают, становится легче и мужчина решает, что может справиться с этой проблемой самостоятельно, вместо того, чтобы быстро обращаться к урологу. Однако промедление здесь не поможет, так как с каждым обострением воспаление будет все больше.
Воспаление может затронуть близлежащие органы, что приведет к циститу, пиелонефриту и везикулиту. В результате у мужчины может развиться бесплодие.
Какие антибиотики принимать при хроническом простатите?
Зачастую применяют ряд пенициллинов (Амоксилав, Амоксициллин). Тетрациклиновые антибиотики часто назначают при микоплазмах и хламидиях.
Фторхинолоны — очень эффективны и хорошо проникают в ткани простаты (Офлоксацин, Ципрофлоксацин). Макролиды хорошо аккумулируются в тканях предстательной железы и быстро выводят токсины.
Можно ли заниматься сексом при хроническом простатите?
Если заболевание вызвано инфекцией, то от секса лучше воздержаться, чтобы не заразить своего партнера. Хотя можно использовать презерватив. Сексом заниматься просто необходимо, так как при возбуждении кровь приливает к предстательной железе, и она начинает сокращаться. Также во время эякуляции сильно сокращаются мышцы таза, что считается хорошим самомассажем.
Профилактика хронического простатита у мужчин и ее особенности
Профилактика хронического простатита у мужчин подразумевает здоровый образ жизни и ежедневные упражнения. Можно постоянно время от времени напрягать и расслаблять мошонку.
При каждом мочеиспускании немножко приостанавливать струю, таким образом будет закаляться сфинктер мочевого пузыря способом. Такие качественные упражнения позволят крови хорошо циркулировать по венам простаты, а также усилить обменные процессы в организме.





