Почему развивается импотенция
Когда появляются первые тревожные симптомы импотенции, мужчина задается вопросами: «Почему я?», «Как избавиться?». Некоторые прибегают к сомнительным лекарственным препаратам, а то и приборам. Так делать очень неразумно и даже опасно.
Если вы действительно заботитесь о своем мужском здоровье, мы рекомендуем обратиться за помощью в нашу клинику. Опытные, внимательные и тактичные врачи установят точную причину недомогания и подберут наиболее эффективный способ его устранения.
Все причины импотенции условно можно сгруппировать так:
- эндокринные,
- медикаментозные,
- местные,
- неврологические,
- сосудистые,
- психологические,
- комплексные.
Рассмотрим каждую группу причин в отдельности
Эндокринные причины импотенции
- Гипогонадизм. Это нарушение производства половыми железами тестостерона. Если мужчина заметил, что у него изменилась высота голоса, поменялись места роста волос на теле и лице, стали появляться жировые отложения по женскому типу – бедра, живот, грудь, то помощь эндокринолога просто необходима, потому что снижение уровня тестостерона также скажется на либидо и потенции.
- Опухоль гипофиза. Гипофиз – это часть головного мозга, о наличии опухоли в которой будет свидетельствовать высокий уровень гормона пролактина. Основной признак повышения уровня пролактина в организме мужчины – это стойкая, абсолютная импотенция. Для диагностики опухоли гипофиза необходимо будет сделать анализ крови на гормоны и компьютерную томографию мозга.
- Сахарный диабет. Нарушение обмена веществ, проблемы с сосудами, изменение гормонального фона, проблема с кровяным давлением – все это приводит к импотенции
При лечении эндокринных заболеваний эрекцию можно восстановить полностью или частично.
Местные причины импотенции
- Травмы пениса. Повреждение кавернозных тел, разрастание рубцов и пр. ведет к нарушению возможности свободного кровотока, из-за чего наступает импотенция.
- Множественные инъекции в область полового члена.
- Приапизм – длительное нахождение полового члена в состоянии эрекции, которое обычно приводит к болевому синдрому, а также некрозу тканей. Приапизм ведет к неизлечимой импотенции или даже к ампутации пениса.
- Практика длительного состояния эрекции. Сохраняя эрекцию в течение 2-3 часов, вы приводите к изнашиванию кавернозных тел пениса и впоследствии – к импотенции.
- Несоблюдение термического баланса в области гениталий. Перегрев и переохлаждение способствуют импотенции, поэтому андрологи не рекомендуют кресла, штаны и одеяла с подогревом, бани и сауны, а также холодные сиденья и пр.
Причины импотенции местного характера приводят к безвозвратной потери потенции – чтобы восстановить ее, потребуется протезирование пениса.
Причины импотенции, связанные с приемом медикаментов
Прием некоторых препаратов может вызвать эректильную дисфункцию:
- гормональные – эстроген, антиандрогены. Такие препараты часто применяются для лечения злокачественных онкологических заболеваний;
- химические вещества – алкоголь и наркотики, угнетающие головной мозг. После их приема эректильная и репродуктивная функции восстанавливаются крайне медленно;
- препараты, снижающие чувствительность нервных окончаний. Длительный их прием приведет к снижению эректильной функции. Поэтому, если наличие эрекции для мужчины небезразлично, то следует прочитать инструкцию к препарату или поинтересоваться у врача о возможных сбоях в работе организма.
Причина импотенции – неврология
К неврологическим расстройствам, ведущим к импотенции, относятся:
- рассеянный склероз,
- эпилепсия,
- травмы органов нервной системы,
- болезнь Паркинсона,
- оперативное вмешательство в области промежности и таза.
Лечить импотенцию, вызванную неврологическими причинами, довольно сложно.
Сосудистые причины импотенции
Наступление эрекции происходит:
- долго, медленно и некачественно;
- быстро, качественно, но длится недолго;
- долго, медленно, некачественно и длится короткое время;
- неполностью.
Все эти описания могут свидетельствовать о проблемах с сосудами и кавернозными телами полового члена.
Алгоритм работы сосудов полового члена, к сожалению, медиками изучен еще не полностью. Но импотенцию можно объяснить серьезными сосудистыми заболеваниями, вылечив которые, можно восстановить потенцию:
- атеросклероз,
- аневризма,
- гипертония,
- варикозное расширение вен,
- эндартериит,
- травмы в области таза и промежности.
Невозможность эрекции из-за психологических проблем
- Депрессия
- Стресс
- Усталость и утомление
- Общее плохое самочувствие
- Недовольство собой и партнером
- Конфликт с партнером
- Страх беременности и заражения ЗППП
Кроме этого, неспособность совершения полового акта вызывается определенными ситуациями:
- небезопасное место – лифт, офис, машина и пр.;
- селективная импотенция – «с женой не могу, а с другими могу», «с женой могу, с другими не могу» и пр.;
- синдром первой встречи – «в первый раз никогда не получается, а потом все в порядке». Во многом синдром первой встречи вызван неудачей юноши во время первого секса;
- импотенция из-за средств защиты – «в презервативе не могу, а без презерватива могу». Данная проблема решается сменой средства контрацепции;
- статическая импотенция. Это типичный случай, когда после излечения заболевания, вызвавшего эректильную дисфункцию, импотенция остается. Это связано с неуверенностью в себе, что поддается корректировке с помощью психологических тренингов;
- различные фобии (боязнь женщин и пр.) и комплексы (размер, форма пениса, полнота и пр.) также могут стать причиной импотенции.
Комплексные причины
Самый распространенный случай импотенции, когда физиология или болезнь вызывает проблемы с потенцией, а психологическое состояние мужчины еще и усугубляет ее.
Например, в течение и после приема лекарства снизилась потенция, однако у мужчины остается неуверенность в своих силах еще долгое время. Для лечения импотенции из-за целого комплекса причин необходимо обратиться к андрологу и психологу.
Кроме того, к комплексным причинам появления импотенции относят ожирение, профессиональную деятельность, алкоголизм, наркоманию. В этом случае для лечения импотенции необходим целый комплекс мероприятий физиотерапевтического, медикаментозного и психологического характера.
Как отличить психологическую причину импотенции от физической?
Специалист-андролог без труда может отличить психологическую причину импотенции от физической. Для этого достаточно провести опрос мужчины и сделать несколько манипуляций.
Импотенция по психологической причине:
- эрекция по утрам и во время мастурбации сохраняется;
- проверка бульбокавернозного рефлекса – надавливание на кончик головки пениса вызовет непроизвольное сокращение сфинктера ануса.
Кроме того, для полной уверенности проводятся объективные исследования:
- УЗИ пениса;
- датчики регистрации ночных эрекций;
- биотезиометрия;
- анализ крови на гормоны и пр.
Определить причину импотенции очень важно, потому что в зависимости от этого лечение будет разниться.
Статистика ВОЗ по причинам импотенции
Существует мнение, что на импотенцию влияет возраст – это неправда!
В мире каждый пятый мужчина сталкивается с эректильными проблемами.
- 25% из них приходится на возраст 20-25 лет.
- В возрасте 30-35 лет (когда наступает пик сексуальной активности мужчины) 10-15%.
- В 40-45 лет импотенция встречается в 30-35% случаев.
- В возрасте свыше 50 лет импотенция наступает в 35-40%.
При этом в каждом конкретном возрасте импотенция по психологическим причинам составляет 80-85%. Однако в возрасте старше 50 лет на статистику по импотенции влияет статистика по хроническим заболеваниям.
Лечение импотенции у мужчин
Крымкин Юрий Михайлович
Заведующий урологическим отделением, врач-уролог, хирург-андролог
Кармолиев Рустам Рафикович
Корнеева Лариса Николаевна
Врач-уролог высшей категории, кандидат медицинских наук
Если вы столкнулись с подобной проблемой, не откладывайте визит к врачу. Ведь она может свидетельствовать о протекании серьезных патологических процессов в организме. Как вылечить импотенцию у мужчин вам подскажут специалисты многопрофильной «Клиники АВС». Здесь работают настоящие профессионалы с многолетним опытом работы. За нашими плечами сотни счастливых пациентов, которые смогли справиться с подобным нарушением и вернулись к нормальной жизни. Пациенты должны понимать, что проблема не исчезнет самостоятельно. Важно выявить причину и устранить ее. Только в этом случае лечение импотенции у мужчин будет эффективным.
Разновидности и классификация заболевания
Причины импотенции в молодом возрасте
Причин может быть огромное количество. Выделим самые распространенные из них:
1. Хроническая тревога, панические атаки, переживания, эмоциональная нестабильность, стрессы.
2. Вредные привычки: прием алкоголя, сигареты и прочее.
3. Тяжелые физические нагрузки.
4. Гормональный дисбаланс.
5. Сахарный диабет.
6. Лечение сильнодействующими медикаментами.
7. Травмы паховой области.
8. Сосудистые заболевания.
9. Нарушение реологических свойств крови.
10. Простатит.
11. Опухоли органов малого таза и прочее.
В любом случае, прежде чем лечить импотенцию у мужчин, нужно определить ее причину. Иначе можно попросту потерять время и усугубить ситуацию.
Как проявляется импотенция у мужчин в молодом возрасте
Симптоматика вариабельна. Эректильная дисфункция может носить эпизодический характер. Такое часто случается, когда потенция зависит от психологического состояния пациента. Также проблема может быть постоянной. Методы лечения импотенции у мужчин такой формы требуют обязательной и комплексной диагностики, чтобы устранить первопричину и восстановить мужское здоровье.
Диагностика
Чем раньше начать лечение импотенции у мужчин после 30 лет или в любом другом возрасте, тем быстрее пациент сможет вернуться к нормальной жизни. Не откладывайте визит к специалисту, ведь неизвестно, что именно провоцирует подобное состояние. Какой врач лечит импотенцию у мужчин? Этой проблемой занимается андролог.
Специалист проведет ряд тестов, назначит различные обследования, которые помогут оценить состояние органов малого таза, исключить или подтворить органическую природу происхождения проблемы и, исходя из полученных данных, определит, как лечить импотенцию у мужчин.
В список диагностических манипуляций могут входить:
- УЗДГ, фармакодопплерография сосудов пениса;
- тестирование бульбокавернозного рефлекса;
- биотезиометрия.
Варианты терапии
Методы терапии подбираются в каждом случае индивидуально и всегда зависят от нескольких факторов: состояние здоровья пациента, возраст, особенности проблемы и клиническая картина, результаты диагностики и прочее. Всего существует 3 основных направления в лечении: медикаментозное, психотерапевтическое, хирургическое.
Медикаментозная терапия
В качестве скорой помощи могут использоваться препараты на основе тадалафила, силденафила, варденафила, аванафила. Они не оказывают стимулирующий эффект и никак не влияют на причину, а лишь временно устраняют симптом. Вызывают мышечную релаксацию и повышают приток крови к кавернозным телам. Что при наличии сексуального возбуждения у мужчины приводит к эрекции. Лечение импотенции у мужчин после 60 такими препаратами проводятся редко, поскольку они имеют достаточно большой список противопоказаний.
Возможно применение метода интракавернозных инъекций вазоактивных препаратов. Широко используется препарат простагландин Е1. В 80% случаев он помогает вернуться к нормальной сексуальной жизни без каких-либо ограничений.
Иногда прибегают к заместительной терапии тестостероном, лечению адреноблокаторами. Также назначают мазевые аппликации с использованием тразодона, нитроглицерина, метахлорфенилпиперазина.
Для нормализации психоэмоционального фона могут назначаться седативные препараты, антидепрессанты, транквилизаторы – выбор медикаментов зависит от преобладающей клинической картины.
Психотерапия
В основе этого метода лечения – комплексная работа психотерапевта. Специалист выясняет причины, которые могли привести к сексуальному расстройству и тщательно прорабатывает их с пациентом. Учит осваивать различные техники естественного расслабления и снятия напряжения. При помощи врача пациент учится адекватно оценивать себя как личность без ошибочных стереотипов. Избавляется от комплексов, страхов, разрешает внутренние конфликты.
Хирургическое вмешательство и протезирование
Если импотенция вызвана аномальными изменениями в сосудах органов малого таза, проводят оперативное вмешательство с целью обеспечить нормальный приток крови к половому органу и уменьшить венозный отток. Но метод не всегда дает ожидаемые результаты, поэтому в некоторых случаях используют более радикальные методы.
Иногда прибегают к эндопротезированию полового органа. Специалисты устанавливают специальные имплантаты в области кавернозных тел, что помогает в 95% восстановить мужчине сексуальное здоровье.
Профилактика
В статье мы рассмотрели причины, признаки и лечение импотенции у мужчин. Но проще предотвратить это расстройство, чем его лечить. Несколько профилактических рекомендаций помогут минимизировать риск развития подобного сексуального расстройства:
1. Ведите здоровый образ жизни (следите за качеством и количеством сна, откажитесь от вредных привычек и вредной пищи, занимайтесь спортом).
2. Не допускайте физического и психологического переутомления, истощения.
3. Своевременно лечите заболевания.
4. Соблюдайте гигиену половой жизни (постоянный половой партнер, средства контрацепции, отсутствие длительных воздержаний и прочее).
Заключение
Причины и лечение импотенции у молодых мужчин в каждом случае разные. Это состояние в ряде случаев является обратимым временным расстройством. Внимательное отношение к своему здоровью поможет не допустить развитие эректильной дисфункции, а если пациент уже столкнулся с этой проблемой, то не нужно откладывать визит к врачу.
Многопрофильный медицинский центр «Клиника АВС» уже много лет проводит успешное лечение импотенции у мужчин в Москве. Здесь работают врачи разного профиля (урологи, андорологи и другие), благодаря чему к вопросу терапии сексуальный расстройств мы подходим комплексно. А это значит, что, обратившись к нам, пациент окажется в надежных руках и гарантированно получит качественную медицинскую помощь, которая поможет вернуться к нормальной жизни.
Воспаление органов мошонки
ЭПИДИДИМИТ, ОРХИТ, ОРХОЭПИДИДИМИТ и ДЕФЕРЕНТИТ или ВОСПАЛЕНИЯ ОРГАНОВ МОШОНКИ в вопросах и ответах
Что это такое, как проявляется и отчего бывает?
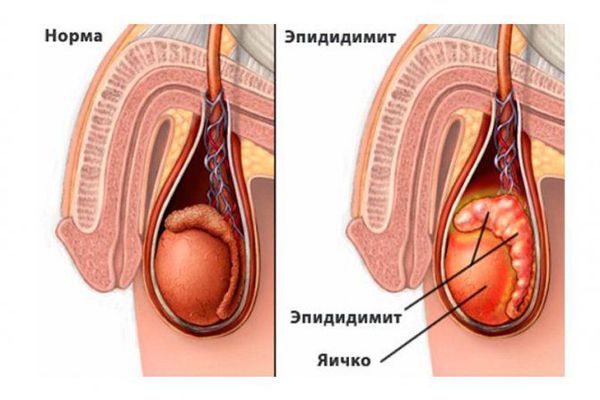
Эпидидимит — это воспаление придатка яичка. Орхит — воспаление самого яичка, а орхоэпидидимит — одновременное воспаление яичка и его придатка. Яичко, придаток яичка и семенной канатик еще называют органами мошонки. На практике чаще всего наблюдается эпидидимит, реже орхоэпидидимит и еще реже изолированный орхит. Также достаточно редко встречается изолированное воспаление входящего в состав семенного канатика семявыносящего протока — деферентит. Данные воспалительные процессы могут быть острыми, хроническими и рецидивирующими.
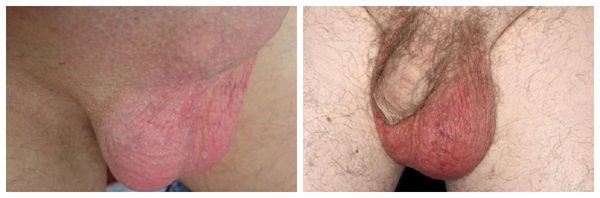
Острый эпидидимит, орхоэпидидимит или орхит — это внезапно возникшее воспаление, сопровождающееся увеличением и уплотнением яичка и/или его придатка, резкими и интенсивными болями и подъемом температуры тела. На фоне правильно проведенного лечения эти заболевания проходят в течение 2-х недель.

Хронические воспаления яичка и/или его придатка характеризуются длительным (от нескольких месяцев до нескольких лет) течением и устойчивостью к проводимому лечению. Хроническим течением чаще всего отличается туберкулезный эпидидимит. Рецидивирующие воспаления органов мошонки связаны с неадекватно проведенным лечение или повторным попаданием инфекции в придаток яичка и яичко. Хронические и рецидивирующие эпидидимиты, орхоэпидидимиты и орхиты проявляются менее выраженным увеличением и более локальным уплотнением органов мошонки, боль носит менее интенсивный и приступообразый характер, температура тела, как правило, нормальная.
Причинами данных воспалительных процессов чаще всего бывают инфекции, которые попадают в придаток яичка через семявыносящий проток из мочеиспускательного канала (уретры). Причем у молодых мужчин, моложе 35 лет, это чаще всего инфекции передаваемые половым путем. В частности, хламидии являются причиной острых эпидидимитов молодых мужчин с частотой более 50%. В более старшем возрасте (после 50 лет) ведущей причиной воспалений органов мошонки являются кишечные микроорганизмы, которые вызывают инфекции мочевых путей (циститы, пиелонефриты). К ним относятся кишечная палочка, клебсиеллы, энтерококки, псевдомонады, протей и др. Реже причиной эпидидимита и орхита, а также деферентита, может стать туберкулезная или вирусная инфекция. Так у мальчиков моложе 15 лет орхиты нередко могут стать осложнением вирусного паротита (свинки) или краснухи. Развитию эпидидимита, орхита и орхоэпидидимита в значительной степени способствует резкое переохлаждение, которое приводит к ухудшению кровоснабжения мошонки. Воспаления органов мошонки также могут быть вызваны травмами и операциями на яичке, его придатке и семенном канатике. В связи с этим после травм мошонки и операций на ее органах часто назначаются антибиотики и противовоспалительные препараты.
Чем опасны воспаления органов мошонки? Надо ли срочно обращаться к врачу?
Воспаления яичка и/или его придатка опасны, прежде всего, развитием мужского бесплодия. Если их своевременно не лечить, они могут привести к нарушению образования сперматозоидов, их нормального развития и транспорта из яичка в задний отдел уретры, где окончательно формируется сперма. Если имеет место двухстороннее воспаление органов мошонки — опасность наступления бесплодия значительно выше. В таких случаях могут развиться и проблемы, связанные с недостаточной выработкой мужского полового гормона — тестостерона (снижение полового влечения, ослабление эрекции, снижение работоспособности, снижение мышечной массы и др.).
Вторым очень важным моментом, диктующим обязательность срочного обращения к врачу, является опасность наличия опухоли яичка, которая может начать проявляться так же, как и орхоэпидидимит. Как известно опухоли яичка более чем в 90% моложе 45 лет мы рекомендуем проверяться на инфекции, передающиеся половым путем, в этом возрасте может развиться и злокачественны и могут стать причиной смерти молодого человека, если он своевременно не обратиться к врачу. В то же время, если опухоль яичка вовремя выявлена и правильно пролечена — она излечима почти в 100% случаев. При наличии болезненного увеличения, а особенно уплотнения яичка, важно исключить его инфаркт, или омертвение, связанное с прекращением нормального кровоснабжения органа. Инфаркт яичка — необратимое заболевание приводящее к омертвению органа и требующее удаления яичка. Он наступает как правило в результате перекрута семенного канатика и пережатия яичковой артерии. Перекрут семенного канатика развивается чаще всего на фоне значительного переохлаждения или травмы, когда наступает спазм мышцы, поднимающей яичко (musculus cremaster). Таким образом, при появлении описанных выше симптомов (увеличение и уплотнение яичка и/или его придатка, боли в мошонке, повышение температуры тела) следует срочно обратиться к урологу и пройти надлежащие диагностику и лечение.
Как проводится диагностика воспалительных заболеваний органов мошонки?
В основе диагностики заболеваний яичка, его придатка и семенного канатика лежит физикальное обследование (прежде всего пальпация или ощупывание). Ведущими вспомогательными методами являются диафаноскопия и ультразвуковое исследование (УЗИ) мошонки. Все эти методы абсолютно безболезненны, а их правильное использование и надлежащая интерпретация позволяют поставить точный диагноз в подавляющем большинстве случаев. В последние годы УЗИ мошонки, как значительно более информативный и точный метод, практически вытеснил диафаноскопию.
Для установления причин эпидидимита, орхита и орхоэпидидимита обязательно проводятся общий анализ и посев мочи на микрофлору, иногда выполняется анализ спермы (эякулята) на присутствие в ней различных инфекций. Выполняются тесты на наличие заболеваний, передаваемых половым путем. Если есть подозрения, осуществляется обследование на наличие микобактерий туберкулеза в моче и/или эякуляте. При подозрении на опухоль яичка — выполняются анализы крови на соответствующие онкомаркеры. Только правильно построенный комплекс диагностических мероприятий позволяет установить точный диагноз и провести максимально эффективное лечение. Обязательно обращайтесь к врачу-урологу!
В чем заключается лечение воспалительных заболеваний органов мошонки?
Лечение эпидидимита, орхита, орхоэпидидимита и деферентита осуществляется в первую очередь антибиотиками, так как их главной причиной являются различные инфекции. Выбор антибиотика при остром воспалительном процессе осуществляется эмпирически, с учетом известных возрастных особенностей причинных инфекций. По получении результатов микробиологических исследований и анализа на чувствительность выделенной микрофлоры к антибиотикам, возможна корректировка антибиотикотерапии, изменение ее длительности, дозировок препаратов, а иногда и самих препаратов и их комбинаций.
Вместе с антибиотиками назначаются нестероидные противовоспалительные препараты (индометацин, диклофенак, целебрекс и др.) с целью уменьшения воспалительного отека, болей и быстрейшего обратного развития воспалительных изменений. При сильных болях, применяется блокада семенного канатика с местным анестетиком (лидокаин, прилокаин, маркаин), которая существенно уменьшает болевые ощущения. Всем пациентам во время лечения рекомендуется ношение подтягивающих мошонку тугих трусиков (плавок). Это способствует лучшему кровотоку и лимфотоку в мошонке, ускоряет обратное развитие воспаления.
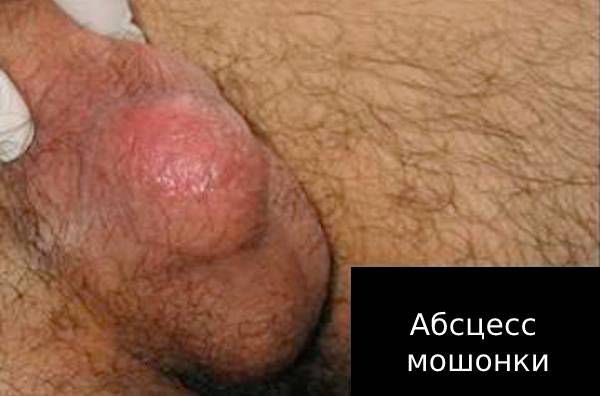
При наличии гнойников или абсцессов яичка и его придатка, а также при хроническом рецидивирующем эпидидимите, плохо поддающемся лечению, в случае туберкулеза яичка — применяется хирургическое лечение. Оно может заключаться во вскрытии и дренировании абсцессов, частичном или полном удалении яичка и/или его придатка. Использование различных методов физиотерапии при воспалительных заболеваниях органов мошонки не доказало своей эффективности в корректно проведенных научных исследованиях и не входит в международные стандарты лечения эпидидимитов, орхитов и орхоэпидидимитов. В связи с этим мы не используем в своей практике физиотерапевтические методы лечения данных заболеваний.
Какова профилактика воспалительных заболеваний органов мошонки и их осложнений?
Для профилактики описанных выше заболеваний и их осложнений следует, прежде всего, избегать заражения инфекциями, передаваемыми половым путем и своевременно их лечить, не подвергаться резким переохлаждениям, беречь мошонку от травм. Следует отдавать предпочтение обтягивающим трусикам, одеваться достаточно тепло зимой. При наличии описанных выше признаков эпидидимита, орхита и орхоэпидидимита следует срочно обратиться к врачу урологу!

Здраствуйте. Полгода назад возникла тянущая боль в мошонке. Сделал узи обнаружили варикоцеле слева вены расширены до 3.9мм и жидкостное образование придатка справа 4.2мм Сделал трузи простаты -расширение вен паропрастотического сплетения слева на 3.5мм. Боль не проходит что мне делать заранее спасибо Посмотрите другие вопросы или задайте свой на тему: Боли в мошонке Боль в придатках у мужчин” data-image-caption=”” data-medium-file=”https://unclinic.ru/wp-content/uploads/2019/09/bol-v-pridatkah-u-muzhchin.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2019/09/bol-v-pridatkah-u-muzhchin-900×600.jpg” title=”Боль в придатках у мужчин”> Алена Герасимова (Dalles) Разработчик сайта, редактор
Придаток яичка – важная часть мужской половой системы. Этот орган располагается на задней поверхности каждого яичка и представляет спиралеобразный проток. Активные в сексуальном плане мужчины (обычно в возрасте 20-40 лет) часто жалуются на боль в области придатков. Причина болезненных ощущений – развитие воспалительного процесса, который поражает придатки и яички. Боли в придатках у мужчин часто вызывают страх, однако многие пациенты сознательно откладывают визит к доктору. Врач-андролог диагностирует причину патологии и поможет избежать появления осложнений, которые могут привести к бесплодию. Боли в придатках: причиныБоли в районе придатков у мужчин обычно свидетельствуют о начале воспалительного процесса. Патология развивается на фоне перенесения инфекционных заболеваний предстательной железы и мочеиспускательного канала. Однако боль в придатке яичка может появиться также как осложнение после гнойной ангины, ветрянки, гриппа, пневмонии, туберкулеза. Вызвать воспаление придатка может травма промежности, катетеризация, диагностические процедуры. Провоцируют размножение условно-патогенной флоры и развитие воспаления такие факторы:
Боли при воспалении придатков: симптомыНа ранней стадии любой патологии яичек и мошонки появляются болезненные ощущения. Изначально боль слабая и проявляется периодически. Однако с развитием болезни болевой дискомфорт становится постоянным и сильным. Ноющая боль в придатках распространяется на всю область гениталий, отдает в нижние конечности или поясницу. Болезненные ощущения усиливаются при ходьбе, дефекации, спортивной активности, во время полового акта. Сильные боли в придатках яичек сопровождаются высокой температурой и требуют немедленной медицинской помощи. Воспаление придатков яичек у мужчин кроме боли, сопровождается такими симптомами:
Боль в придатках: заболеванияРежущая боль в придатках развивается на фоне таких патологий:
Воспаление яичек и придатков могут вызывать инфекции желудочно-кишечного тракта, дыхательных путей, кровеносной системы. Микробы попадают в репродуктивный орган с током крови и провоцируют образование очагов воспаления. Профилактика болей в придатках у мужчинОсновной принцип профилактики паховой боли – регулярное посещение врача уролога-андролога (1 раз в год). Предотвратить развитие воспаления в мужских органах помогут простые рекомендации:
Воспаление семенного бугорка: симптомы и как лечитьГлавная » Статьи » Статьи по урологии » Воспаление семенного бугорка: симптомы и как лечить Семенной бугорок – это возвышение на задней стенке предстательной части уретры у мужчин. Он состоит из соединительной ткани и гладкомышечных волокон. Бугорок отвечает за прилив крови к пенису при эрекции и принимает участие в процессе выброса спермы. Воспаление семенного бугорка – патология, с которой может столкнуться любой мужчина. При этой патологии может понадобиться лечение простатита у мужчин. Что такое колликулит
Колликулит – это воспалительный процесс в тканях семенного бугорка. Он бывает острым или хроническим. Врачи-андрологи выделяют следующие виды заболевания:
Наиболее благоприятна форма с мягкой инфильтрацией. В зависимости от влияния колликулита на состояние мочеполовой системы, выделяют 3 формы патологии:
При колликулите нарушается микроциркуляция крови в тканях бугорка. Как следствие, в заднем отделе уретры застаивается секрет простаты. Кровоснабжение простаты тоже нарушается, поэтому колликулит выступает частой причиной простатита. Симптомы воспаления семенного бугоркаК симптомам воспаления семенного бугорка относят:
Если не обратиться к врачу, симптомы будут нарастать. Появятся прозрачные или гнойные выделения из уретры, кровяные прожилки в сперме. Часть пациентов отмечает снижение напора струи мочи и ее прерывистость. Схожие симптомы появляются и при воспалении предстательной железы, например, гемоспермия при простатите (появление крови в сперме) – распространенное явление. Причины колликулита и из-за чего появляется простатитРаспространенные причины колликулита:
Для мужского организма огромное значение имеет тестостерон – главный мужской половой гормон. Тестостерон и простата связаны, сниженный тестерон при простатите – обычное явление при хронической форме заболевания. Поэтому проблемы с гормонами и заболевания предстательный железы можно рассматривать как факторы, предрасполагающие к развитию колликулита. В случае развития колликулита помочь может только уролог андролог. Влияние алкоголя на появление простатитаПростатит и алкоголь имеют тесную взаимосвязь. Алкогольные напитки тормозят работу надпочечников, выработка гормонов происходит медленнее и уровень тестостерона в крови падает. Чтобы компенсировать это, предстательная железа начинает работать интенсивней. Ее ткани разрастаются и одновременно ухудшается их кровообращение. При приеме алкоголя кровеносные сосуды сильно расширяются, самые мелкие могут лопнуть. Если в простате уже начался медленный воспалительный процесс, после выпивки он ускорится. При хроническом простатите алкоголь ведет к обострениям заболевания. Воспаление семенного бугорка: лечениеК диагностическим исследованиям относят анализ на половые инфекции методом ПЦР, анализ мочи, исследование секрета простаты, уретроскопию. Если андролог установил диагноз воспаление семенного бугорка, лечение нужно начинать как можно быстрее. Стандартная терапевтическая схема включает в себя:
При своевременной терапии прогноз благоприятный, хирургическое вмешательство не требуется. Если простатит осложнился острой задержкой мочи, выполняют эпицистомию. При этой процедуре отвод мочи обеспечивается непосредственно из мочевого пузыря. Профилактика воспаления семенного бугорка и что будет, если не лечитьК осложнениям не вылеченного колликулита относят хроническую задержку мочи, цистит. В редких случаях возможна обтурационная форма бесплодия, когда сперматозоиды не могут попасть в сперму поскольку воспаленный бугорок перекрыл семенные протоки. Профилактические меры по лечению воспалительных заболеваний включают в себя соблюдение личной гигиены, использование барьерных методов контрацепции, своевременное лечение половых инфекций. Знания, из-за чего появляется простатит и колликулит помогают сохранить мужское здоровье. Эпидидимит – симптомы и лечениеЧто такое эпидидимит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рахимова А. И., уролога со стажем в 5 лет.
Определение болезни. Причины заболеванияЭпидидимит (epididymitis) — это воспаление придатка яичка, которое сопровождается болью, припухлостью и покраснением мошонки. Различают острую и хроническую формы, которые отличаются скоростью протекания и факторами возникновения. Эпидидимитом болеют мужчины всех возрастов.
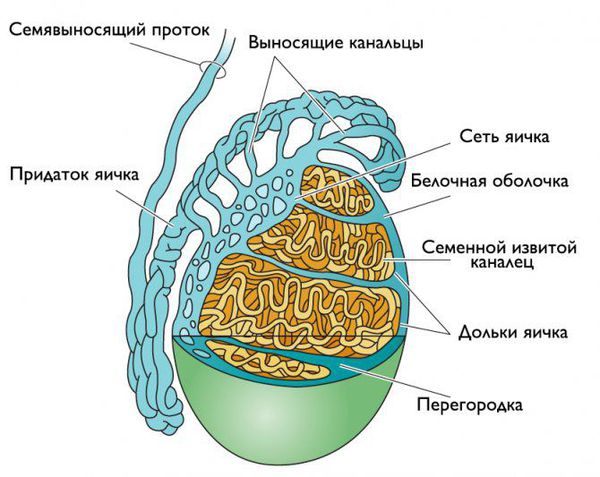
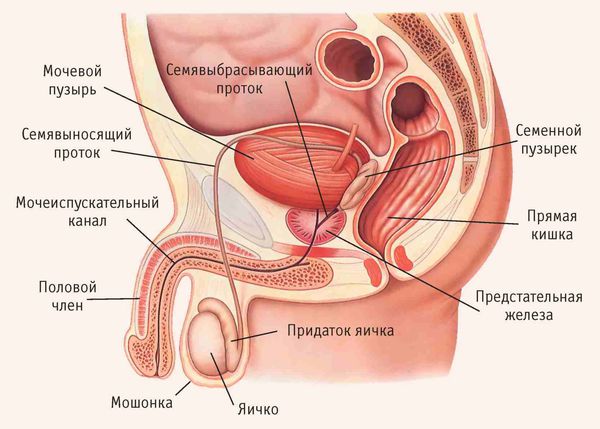
Придаток яичка (эпидидимис) представляет собой парный орган мужской половой системы, находящийся в мошонке. Его основная функция — накапливать сперматозоиды. В придатке сперматозоиды дозревают, приобретают способность двигаться и оплодотворять яйцеклетку. РаспространённостьВ возрасте от 18 до 39 лет примерно 10 мужчин из 1000 страдают от заболеваний органов репродукции (мошонки, простаты, уретры) [1] . Из-за близкого расположения придатка и яичка эти органы часто поражаются вместе — развивается орхоэпидидимит. Как правило, у острого эпидидимита и орхоэпидидимита общая статистика. Среди острых урологических болезней доля этих патологий колеблется от 4,6 до 10,2 % [2] . Как показывает практика, от 20 до 35 % всех обращений в приёмный покой урологического стационара приходится на эпидидимит и орхоэпидидимит. Причины эпидидимитаПричиной заболевания является попадание или разрастание патологической флоры (бактериальной, грибковой, вирусной). Предрасполагающие факторы:
Симптомы эпидидимитаСначала пациент всегда сталкивается с острым или подострым эпидидимитом. Если процесс острый, то симптомы классические и яркие. Если эпидидимит начался с подострой фазы, то клиника может быть размытой, вплоть до того, что воспаление можно определить только лабораторно и инструментально. Симптомы острого эпидидимита
Сначала возникает один или два симптома, но с усилением процесса воспаления присоединяются и другие. Симптомы хронического эпидидимита
Патогенез эпидидимитаПридаток яичка представляет собой длинный витиеватый проток, который охватывает яичко сверху и сзади своеобразным обручем. Он продолжает яичко и переходит в семявыносящие протоки. С яичками придаток сообщается канальцами, по которым сперматозоиды продвигаются дальше [5] .
Инфекция может проникнуть в придаток яичка разными путями:
После проникновения патогенные микроорганизмы прикрепляются к слизистым оболочкам придатка, размножаются и повреждают клетки. На ранних стадиях эпидидимит представляет собой клеточное воспаление, которое начинается в семявыносящем протоке и спускается к нижнему полюсу придатка яичка [8] .
Ткани придатка и яичка отличаются высокой чувствительностью. Поэтому при инфицировании в них них образуются рубцы и микроабсцессы, что может привести к бесплодию. Острое воспаление органов мошонки, особенно в молодом возрасте — одна из основных причин секреторного бесплодия. Яички перестают вырабатывать нужное количество сперматозоидов, способных оплодотворить яйцеклетку. Такая форма бесплодия развивается у 70–85 % мужчин после перенесённого эпидидимита [6] [9] . Классификация и стадии развития эпидидимитаПо характеру протекания выделяют:
Острый эпидидимит бывает двух видов:
По локализации поражения:
В Международной классификации болезней 10-го пересмотра (МКБ-10) эпидидимит кодируется как N45 Орхит и эпидидимит. Чтобы обозначить инфекцию, которая вызвала воспаление, используют дополнительный код (B95-B98) . В зависимости от наличия абсцесса выделяют:
Степени тяжести острого эпидидимита:
Осложнения эпидидимитаОсложнения чаще всего развиваются из-за несвоевременного лечения. Нельзя сказать точно, через какое время после появления первых симптомов они возникнут. Всё зависит от реактивности процесса, состояния организма и его иммунного статуса. Например, при туберкулёзе иммунитет человека ослаблен. В этом случае эпидидимит сам будет осложнением основного заболевания. Без лечения он быстро приведёт к развитию других осложнений: абсцессу, свищу мошонки, инфаркту яичка, бесплодию, орхиту. Абсцесс — появление в придатке гнойного очага. Без лечения абсцесс может перейти в свищ мошонки (патологический ход), через который будет вытекать гной. Если гной не выходит через свищ, есть риск инфаркта яичка — кислородного голодания органа.
При любой стадии воспаления и при всех осложнениях сохраняется риск наступления бесплодия: из-за рубцевания ухудшается качество спермы, а в некоторых случаях нарушается продвижение спермы (обтурационное бесплодие) [8] [9] . Диагностика эпидидимитаСбор анамнезаЛюбая диагностика начинается со сбора анамнеза, в ходе которого врач беседует с пациентом и задаёт ему вопросы:
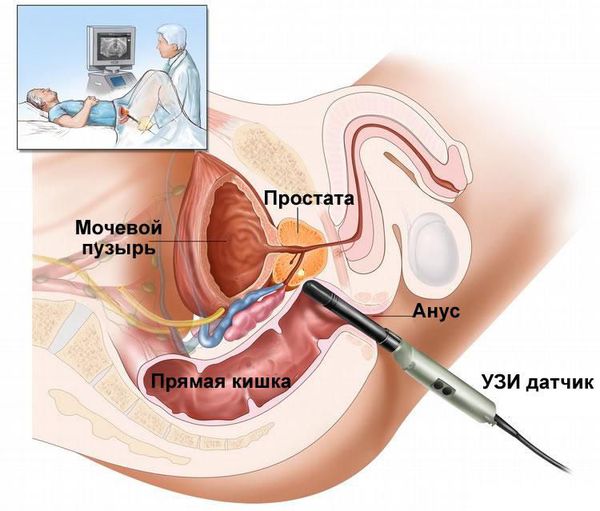
При сборе анамнеза врач будет задавать вопросы на деликатные темы. Они могут смутить пациента, но нужно понимать, что врач готов к любой информации, для него это обычная процедура. На вопросы нужно ответить честно и подробно, это поможет быстро и точно поставить диагноз и назначить правильное лечение. Чем раньше начнётся терапия, тем меньше риск осложнений и удаления органа. Урологический осмотрВрач попросит пациента лечь на кушетку, чтобы осмотреть и пальпировать (прощупать) живот. Сначала доктор выполняет стандартную поверхностную пальпацию. Если в исследуемых органах нет воспаления, то пациент почувствует небольшой дискомфорт, боли не возникнет. После этого врач осматривает половые органы, пальпирует мошонку и определяет, есть ли признаки воспаления, насколько процесс запущен и требует ли каких-то экстренных мер. Следующий этап — пальцевое ректальное исследование. Оно позволяет определить, воспалена ли простата, так как предстательная железа может быть источников воспаления. Лабораторная диагностика
При необходимости оперативного лечения:
Инструментальная диагностика
Дифференциальная диагностикаОстрый эпидидимит нужно отличать от травмы мошонки, перекрута яичка, острого орхита, инфицированного гидроцеле и гидатиды Морганьи (рудиментарных образований яичка и его придатка). Некоторые патологии могут симулировать острые заболевания органов мошонки: острый простатит, почечная колика, ущемлённая паховая грыжа [9] . Дифференциальная диагностика при хронической эпидидимите: хронический простатит, хронический орхит, гидроцеле. Для дифференциальной диагностики могут применяться следующие методы обследования:
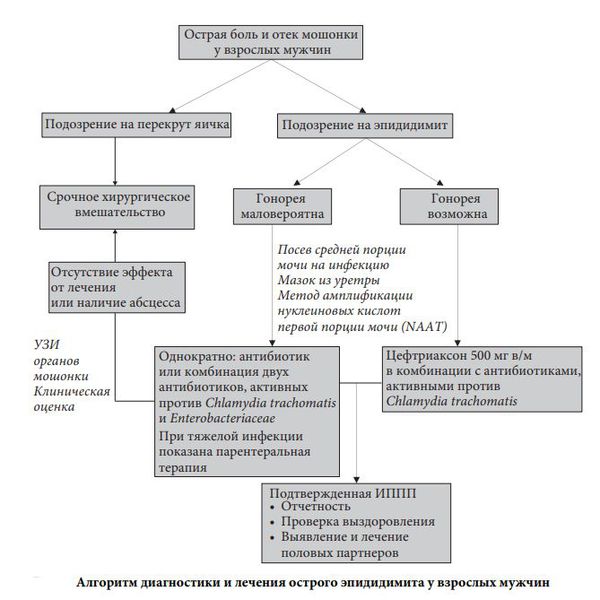
Лечение эпидидимитаБольшинство пациентов с острым эпидидимитом можно лечить в амбулаторных условиях. Пациента госпитализируют, если у него сильная боль или лихорадка, которые могут указывать на другие диагнозы (например, абсцесс, перекрут или инфаркт яичка). Чаще всего пациент попадает в стационар с острым процессом, и дежурный врач-уролог должен решить, как лечить пациента: консервативными или хирургическими методами. В первые часы обычно проводится консервативная терапия под наблюдением медсестры или врача. Консервативное лечениеГруппы препаратов, применяемых при эпидидимите: антибиотики (цефалоспорины, фторхинолоны, производные имидазола), альфа-адреноблокаторы, нестероидные противовоспалительные препараты (НПВП). При остром процессе терапию начинают до выявления возбудителя, т. е. до того, как будут готовы результаты лабораторной диагностики. Такая тактика помогает снизить риск осложнений и предотвратить передачу инфекции другим людям. Антибактериальную терапию выбирают с учётом наиболее вероятных возбудителей. Также учитывается, может ли препарат накапливаться в придатке яичка в достаточной концентрации. Обычно сначала пациенту назначают антибиотики, активные против хламидий и энтеробактерий. Когда получают результаты посева с указанием точного возбудителя и активных против него антибиотиков, терапию корректируют по необходимости:
У мужчин с тяжёлым эпидидимитом эффективность лечения нужно оценивать через три дня, у пациентов с возможными или подтверждёнными ИППП — через 14 дней. Кроме того, необходимо пролечить полового партнёра пациента. При подозрении на вирусную этиологию назначаются противовирусные средства, препараты группы интерферонов и иммуностимуляторы. НПВП используются, чтобы уменьшить боль и снизить температуру, если она поднялась выше 38,5 °C . Когда нет должного эффекта от терапии и есть противопоказания к операции, в качестве симптоматического лечения иногда назначают блокаду семенного канатика по Лорин-Эпштейну. Процедура подразумевает введение анестетика (Лидокаина) в семенной канатик, чаще совместно с антибиотиком [8] . Однако этот метод применяется редко, так как нет доказательств его преимущества перед стандартными протоколами лечения, а отмечается только симптоматический эффект. В зависимости от тяжести процесса и состояния организма могут использоваться и другие лекарственные препараты из разных групп. Хирургическое лечениеПоказания к операции:
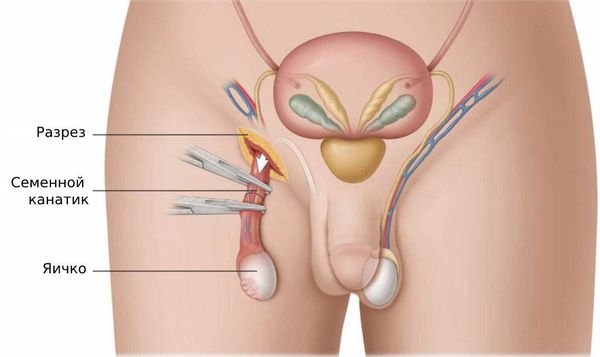
Противопоказанием к хирургическому лечению может быть сахарный диабет в стадии декомпенсации, хронические заболевания сердца и нарушения свёртываемости крови. Есть несколько видов операций, которые можно провести при эпидидимите: вскрытие и дренирование гнойных очагов, удаление придатка яичка (э пидидимэктомия ) и удаление придатка с яичком (о рхоэпидидимэктомия ) [7] . Объём оперативного вмешательства, как правило, определяется во время операции.
После операции несколько дней необходимо принимать обезболивающие и антибактериальные препараты. Выписывают пациента через 7 – 10 дней, швы снимают на 10 – 14 день. В дальнейшем пациент наблюдается амбулаторно и по показаниям сдаёт анализы и проводит ультразвуковую диагностику. Прогноз. ПрофилактикаПри своевременном лечении прогноз благоприятный. При осложнённом эпидидимите может потребоваться удаление яичка и придатка, однако прогноз касательно здоровья и качества жизни остаётся также благоприятным. Прогноз репродуктивной функции неоднозначный и зависит от своевременных лечебных мер. Без лечения придаток и яичко теряют свои функции, также состояние грозит удалением органа. Как и при других инфекционных процессах, при эпидидимите может развиться сепсис. В этом случае прогноз становится неблагоприятным: в 50 % случаев возможен летальный исход [10] . В качестве профилактических мер можно рекомендовать:
Везикулит ( Сперматоцистит )
Везикулит – это воспаление семенных пузырьков. Поражает преимущественно мужчин в возрасте сексуальной активности. В изолированном состоянии болезнь протекает редко, в большинстве наблюдений сопутствует простатиту. Ведущие клинические признаки – примесь крови в сперме и болезненные эрекции. При длительном процессе регистрируют изменения в спермограмме. Для диагностики используют пальпаторный осмотр, ТРУЗИ, сок простаты и семенных пузырьков, ПЦР-анализы на ИППП, культуральные исследования. Лечение подразумевает назначение антибактериальных и противовоспалительных препаратов, физиотерапию. МКБ-10
Общие сведенияВезикулит (сперматоцистит) – урологическое заболевание, проявляющееся воспалением семенных пузырьков – парного железистого органа мужской репродуктивной системы. По форме орган напоминает скрученную спираль длиной 5-7 см, шириной 2-4 см и толщиной 1-2 см. Основная функция данных анатомических структур – выработка части секрета для спермы. Сок семенных пузырьков содержит белки, фруктозу и витамин С, что обеспечивает питание, защиту и подвижность сперматозоидов. При несостоявшемся семяизвержении спермиофаги в везикулах утилизируют остатки семенной жидкости. Профилактика везикулита и последующего бесплодия является одной из важных задач современной андрологии.
Причины везикулитаВ качестве предрасполагающих факторов рассматривают ослабление иммунных реакций любого генеза: переохлаждение, алкоголизм, прием некоторых лекарств и пр. Выделяют два вида везикулита: инфекционный и асептический. В первом случае к воспалению приводят представители кокковой флоры, кишечная палочка, возбудители ИППП. В эндемичных зонах хронический сперматоцистит может поддерживаться шистосомозом и туберкулезом. Для асептического везикулита первостепенными являются анатомические предпосылки и конгестивный застой крови в малом тазу. Основными причинами везикулитов являются:
ПатогенезПри развитии инфекционного везикулита патогены (бактерии, вирусы, грибы) провоцируют воспаление везикул, отек и инфильтрация тканей затрудняют отток мочи. Постоянная задержка урины приводит к уретрально-семинальному рефлюксу и усугублению инфекционного процесса. Нарушение сократительной функции пузырьков по гипорефлекторному типу проявляется уменьшением количества производимого эякулята. Везикулы обильно кровоснабжаются, при воспалении сосуды утрачивают эластичность и рвутся, чему способствует повышение давления в полости малого таза во время семяизвержения. При асептическом везикулите конгестия мочеполового венозного сплетения ведет к артериальной констрикции, венозному полнокровию и повышению сосудистой проницаемости. В результате этих процессов развивается ишемия всех органов малого таза, включая везикулы. Доказано, что при воспалении снижается уровень тестостерона и повышается уровень пролактина, что оказывает негативное влияние на секреторную активность везикул и фертильность. При асептическом воспалении сократительная функция семенных пузырьков нарушается по гиперрефлекторному типу, следствием чего является раннее семяизвержение, спонтанные эрекции и ночные поллюции. При любом типе воспаления страдает сперматодинамика, может формироваться бесплодие. Асептический везикулит при активации вторичной микрофлоры принимает воспалительный характер. Последние исследования показали, что недостаточная выработка семеногелина I способствует возникновению везикулита, что связано с утратой естественных механизмов защиты против бактерий. КлассификацияПоражение везикул может быть односторонним и двусторонним, острым и хроническим. Урологи и андрологи используют классификацию, которая учитывает степень выраженности воспаления. Данные для определения этого показателя получают с помощью эндоскопического исследования – везикулоскопии. Выделяют следующие формы везикулита:
Симптомы везикулитаОсновными симптомами, свидетельствующими о развитии патологии, считаются появление спермы с прожилками крови (по типу смородинового желе) и спонтанные (без сексуального возбуждения) болезненные эрекции. Выраженность проявлений коррелирует с характером процесса, при остром воспалении симптомы выражены ярче, включают дискомфорт в промежности, внизу живота. Неприятные ощущения усиливаются во время дефекации и по мере наполнения мочевого пузыря. У 90% мужчин везикулит сопровождается диспареунией – болезненными спазмами в промежности во время и после сексуального контакта с иррадиацией в пенис и яички. Сперматоцистит может проявляться в виде нарушений сексуальной функции: вялости эрекции, преждевременной эякуляции, снижения оргастических ощущений или трудностей в достижении кульминации. Нередко пациенты обращают внимание на визуальное изменение качества эякулята: количество спермы уменьшено, могут присутствовать сгустки, нетипичный запах. При выраженном воспалительном процессе страдает общее самочувствие: появляется слабость, температурная реакция, головная и костно-суставная боль. В 70% случаев везикулит сопровождают дизурические расстройства: частые позывы на мочеиспускание, изменение качества струи мочи, чувство неполного опорожнения. Хронический везикулит чаще протекает бессимптомно и выявляется при обследовании, проводимом по поводу бесплодия. ОсложненияВ качестве осложнения острого везикулита рассматривают хронизацию процесса, при которой происходит атрофия семенных пузырьков и утрата их функций. Редко диагностируется абсцесс везикулы (эмпиема) – следствие неадекватной терапии или ее отсутствия у пациентов с иммуносупрессией. На фоне выраженного отека нарушается отток мочи, что проявляется ее хронической задержкой с развитием персистирующих инфекций нижних и верхних мочевых путей. При двустороннем поражении везикул снижается фертильность, развивается бесплодие. ДиагностикаДиагностика везикулита затруднена, поскольку аналогичные жалобы могут присутствовать при ряде нозологий. Тактику обследования определяет уролог или андролог. После оценки симптомов врач переходит к физикальному осмотру гениталий и пальцевому исследованию предстательной железы, везикул. При воспалении они имеют большие размеры и плотность, болезненны при пальпации. Обследование проводят по следующему алгоритму:
Дифференциальную диагностику проводят с первичными опухолями, кистой и туберкулезным поражением. Схожие проявления могут наблюдаться при вторичном метастазировании в везикулы новообразований малого таза, в первую очередь – инвазии рака предстательной железы. Для исключения злокачественной опухоли простаты с распространением на семенные пузырьки назначают анализ крови на уровень ПСА. Лечение везикулитаТерапевтические мероприятия зависят от этиологического фактора, выраженности воспаления и сопутствующей патологии. При данных, свидетельствующих о гнойном воспалении, терапию начинают эмпирически, не дожидаясь результатов культурального исследования. Схема лечения включает препараты и физиотерапевтические воздействия, влияющие на все звенья патогенеза: воспаление, нарушение кровообращения, иммуносупрессию:
Прогноз и профилактикаПрогноз везикулита при своевременном обращении и адекватной терапии благоприятный. У мужчин с частыми рецидивами воспаления на исход влияет причина заболевания. Прием цитостатиков, сахарный диабет и ВИЧ-инфекция утяжеляют прогноз. В запущенных случаях при развитии гнойных осложнений может быть выполнена органоуносящая операция, приводящая к инфертильности. Превентивные меры включают своевременную санацию очагов инфекции в организме, исключение переохлаждений, нормализацию работы кишечника. Использование презерватива, занятия спортом и регулярный секс без длительной отсрочки семяизвержения помогают сохранить мужское здоровье. При любых симптомах неблагополучия со стороны органов урогенитального тракта следует незамедлительно записаться к урологу. |